Грудь выпуклая: Деформации грудной клетки — лечение, симптомы, причины, диагностика
Деформации грудной клетки — лечение, симптомы, причины, диагностика
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
ПричиныПричины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2.
 Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер. - Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Деформация грудной клетки: причины и лечение
Причины деформации грудной клетки подразделяются на две группы – врожденные и приобретенные. Деформация может стать следствием (осложнением) ряда заболеваний позвоночника.
Среди основных причин деформации называют следующие:
- кифоз,
- сколиоз,
- хронические обструктивные заболевания легких,
- синдром марфана,
- аномалии остеогенеза,
- ахондроплазия,
- синдром Тернера,
- синдром Дауна,
- эмфизема,
- рахит,
- килевидная деформация,
- воронкообразная грудь,
- расщепление грудины,
- синдром Поланда,
- синдром Жена,
- врожденные аномалии ребра,
- астма,
- неполное сращение грудины плода,
- врожденное отсутствие грудной мышцы,
- болезнь Бехтерева,
- воспалительный артрит,
- остеомаляция
Как видим, в большинстве случаев деформация обусловлена генетическими причинами, ведущими к аномальному развитию верхнего отдела позвоночника, она развивается на фоне уже имеющихся аномалий и синдромов.
Генетические причины, в свою очередь, приводят к ассиметричному развитию костной и хрящевой тканей и вызывают развитие ассиметрии ребер и грудины, как следствие – выпуклость или вогнутость грудной клетки.
Сколиозы, туберкулезная инфекция костей, рахит, а также всевозможные травмы и повреждения, в том числе связанные и с профессиональной деятельностью человека, – относятся к причинам, которые вызывают приобретенную деформацию грудной клетки.
ВИДЫ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
Наиболее часто встречаются два основных вида деформации грудной клетки – воронкообразная и килевидная формы.
Воронкообразная деформация грудной клетки (или «впалая грудь» или «грудь сапожника») – аномалия, при которой центральная часть грудной клетки как бы вдавлена внутрь и имеет вид углубления или воронки. Грудная клетка выглядит расширенной. О причинах возникновения аномалии нет единого мнения – некоторые специалисты считают, что этот дефект возникает во внутриутробном состоянии из-за чрезмерно быстрого роста реберного хряща, который вытесняет грудину кзади, и данная аномалия может быть вызвана чрезмерным внутриматочным давлением.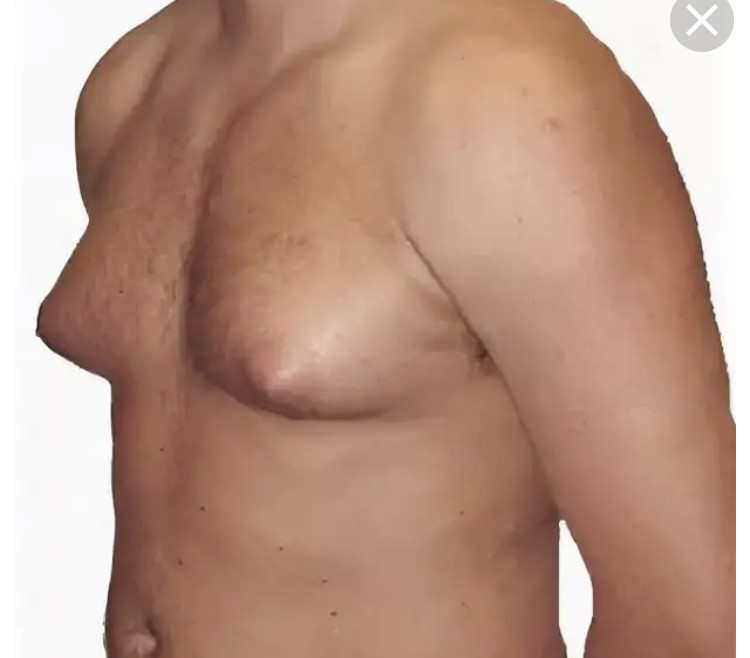
Деформация часто прогрессирует по мере роста ребенка, в начальной форме не оказывая особого физиологического воздействия на младенцев или детей. Тяжесть дефекта оценивается с помощью разработанной системы оценок (например, по методу Халлера), которая дает понять, какого метода лечения требует болезнь.
Килевидная деформация также имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Она проявляется как выпирание, выпуклость или выпячивание грудной клетки, которое происходит из-за спектра деформаций со стороны костохондрального хряща и грудины. Дефект может быть асимметричным – ротация грудины с депрессией с одной стороны и выпиранием с другой стороны.
Килевидная деформация, по мнению ряда специалистов, является результатом избыточного разрастания ребер или остеохондральных хрящей.
Синдром Поланда – это тяжелая патология развития грудной клетки. Она проявляется как её недоразвитие, как частичное или полное отсутствие грудных мышц на фоне отсутствия ребер или их неполного развития, недоразвития конечностей, сращения пальцев и других дефектов. При этом типе дефекта сердце и магистральные сосуды не защищены грудной клеткой, также может наблюдаться раздвоение или отсутствие мечевидного отростка.
ЧЕМ ОПАСНЫ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
Помимо того, что асимметрия грудной клетки – это серьезный эстетический дефект, даже легкая его форма очень негативно сказывается на функциях внутренних органов. Даже если дефект нетяжелой формы, у новорожденных он нарушает работу внутренних органов – сердца, легких и, как следствие, приводит к отставанию в физическом развитии.
ЛЕЧЕНИЕ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
В зависимости от тяжести деформации, склонности её к прогрессированию могут быть эффективны различные формы лечения – от современных консервативных методик в сочетании с медикаментозным воздействием до операции по реконструкции грудной клетки (последнее неизбежно, если у ребенка диагностирована тяжелая деформация грудной клетки, и только радикальное операционное вмешательство поможет добиться нормальных условий для работы внутренних органов).
При незначительных проявлениях, на начальных стадиях развития деформации рекомендуются комплексы ЛФК, на которых пациент выполняет комплексы упражнений, направленных на укрепление мышечного корсета верхней части туловища. Комплекс упражнений подбирается только индивидуально.
Курсы ЛФК и массажи имеют, прежде всего огромное положительное значение в качестве профилактической меры воздействия на потенциально опасный недуг.
Большую эффективность для устранения нетяжелых форм недуга показывает занятие плаванием.
Медикаментозное лечение, как правило, направлено на устранение тех нарушений, которые образовались уже во внутренних органах вследствие патологии грудной клетки.
Если речь идёт о возможной деформации грудной клетки у плода, то в этом случае профилактика патологии может быть основана только на систематическом медицинском наблюдении беременной и контроле за развитием плода – предупредить развитие заболеваний позвоночника поможет своевременное обнаружение и лечение рахита.
В Центре восстановительной медицины в Набережных Челнах проводится диагностика и составляется план лечения пациентов с различного рода нарушениями, связанными с деформацией грудной клетки.
Цены курсового лечения и другие подробности, связанные с применением современных методик, можно узнать на сайте клиники или по телефону 8 (953) 482-66-62.
Болезнь грудной клетки: воронкообразная грудная клетка (для родителей)
en español: Trastorno de la pared toracica: Pectus excavatum
Отзыв: Эми В. Анзилотти, доктор медицины
Программа заболеваний грудной клетки в Nemours Children’s Health
Что такое воронкообразная грудная клетка?
Воронкообразная деформация – это когда ребра и грудина (грудная кость) врастают внутрь и образуют впадину на груди. Это придает груди вогнутый (впалый) вид, поэтому это состояние также называют воронкообразной грудью или впалой грудью. Иногда нижние ребра могут выпирать.
Что вызывает воронкообразную грудную клетку?
Врачи точно не знают, что вызывает воронкообразную деформацию (PEK-tus eks-kuh-VAY-tum). В некоторых случаях это передается по наследству.
У детей с этим заболеванием также могут быть другие заболевания, такие как:
- Синдром Марфана
- Синдром Поланда
- рахит
- сколиоз
Неясно, как эти расстройства связаны с воронкообразной деформацией грудной клетки.
Каковы признаки и симптомы воронкообразной деформации грудной клетки?
Легкие случаи могут быть едва заметны. Но тяжелая воронкообразная деформация может вызвать глубокую вмятину в груди, которая может оказывать давление на легкие и сердце, вызывая:
- проблемы с переносимостью физических упражнений
- усталость
- боль в груди
- учащенное сердцебиение или учащенное сердцебиение
- кашель или свистящее дыхание
Состояние обычно ухудшается по мере взросления детей и чаще поражает мальчиков, чем девочек. Когда ребенок вырос, грудная клетка не должна становиться лучше или хуже.
Когда ребенок вырос, грудная клетка не должна становиться лучше или хуже.
Как диагностируется воронкообразная грудная клетка?
- КТ и/или МРТ грудной клетки, чтобы определить тяжесть и степень сдавления сердца и легких
- эхокардиограмма для проверки функции сердца
- функциональные легочные тесты для проверки легочного объема
- стресс-тестирование с физической нагрузкой для измерения толерантности к физической нагрузке
Как лечится воронкообразная грудная клетка?
Большинство детей с легкой формой воронкообразной деформации грудной клетки, которых не беспокоит их внешний вид и у которых нет проблем с дыханием, не нуждаются в лечении.
В некоторых случаях воронкообразную деформацию можно лечить хирургическим путем.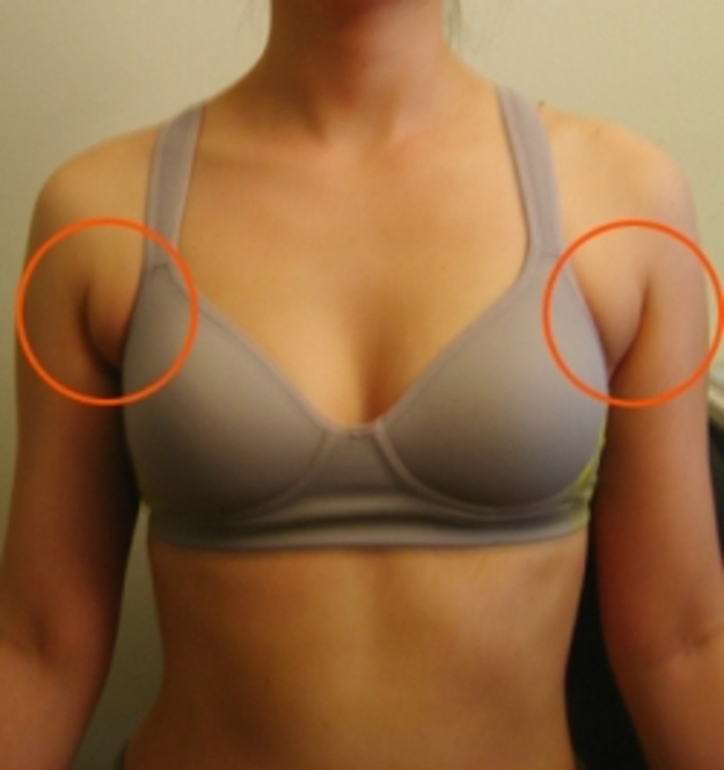 Используются два типа операции:
Используются два типа операции:
- открытая (или модифицированная по Равичу) операция
- минимально инвазивная пластика (или процедура Насса)
В ходе операции Ravitch хирург удаляет аномальные хрящи и ребра, ломает грудину и помещает систему поддержки в грудную клетку, чтобы удерживать ее в правильном положении. По мере заживления грудины и ребер грудная клетка и ребра остаются в плоском, более нормальном положении. Эта операция обычно используется для пациентов в возрасте от 14 до 21 года.
Процедура Nuss является менее инвазивной методикой. Используя небольшие разрезы, хирург вставляет изогнутый металлический стержень, чтобы вытолкнуть грудину и ребра, помогая изменить их форму. Стабилизатор добавлен, чтобы удерживать его на месте. Через 3 года форма грудной клетки окончательно изменилась, и обе перекладины были удалены хирургическим путем. Процедура Насса может использоваться у пациентов в возрасте 8 лет и старше.
Врачи также могут порекомендовать лечебную физкультуру и упражнения для укрепления грудных мышц, улучшения осанки.
Легкую воронкообразную деформацию грудной клетки у молодых пациентов часто можно лечить в домашних условиях с помощью вакуумного колокола. При этом нехирургическом подходе колокольчик помещается на грудь. Он подключен к насосу, который откачивает воздух из устройства, создавая вакуум, который вытягивает грудную клетку вперед. Со временем грудная стенка остается вперед сама по себе.
Что еще я должен знать?
Легкая воронкообразная деформация не требует лечения. Но когда состояние очень заметно, оно может повлиять на самооценку человека. Тяжелая воронкообразная деформация может затруднить занятие спортом или физическими упражнениями и вызвать другие проблемы со здоровьем. В этих случаях лечение может улучшить эмоциональное и физическое самочувствие ребенка.
Большинство детей и подростков, перенесших операцию, очень хорошо себя чувствуют и довольны результатами.
Отзыв: Эми В. Анзилотти, доктор медицины
Дата проверки: октябрь 2022 г.
Делиться:
/content/kidshealth/misc/medicalcodes/parents/articles/pectus-excavatum
Синдром Марфана (для родителей) — Nemours KidsHealth
Что такое синдром Марфана?
Синдром Марфана — это генетическое заболевание, поражающее соединительную ткань организма. Соединительная ткань обеспечивает структуру и поддержку всех частей тела, включая кожу, кости, кровеносные сосуды и органы.
Что вызывает синдром Марфана?
Синдром Марфана возникает из-за аномалии в одной копии гена, которая вызывает проблемы с выработкой организмом белка фибриллина . Этот белок является важной частью соединительной ткани. Аномальная соединительная ткань может привести к проблемам во многих частях тела, особенно в сердце, глазах и костях.
Этот белок является важной частью соединительной ткани. Аномальная соединительная ткань может привести к проблемам во многих частях тела, особенно в сердце, глазах и костях.
У большинства детей с синдромом Марфана он возникает из-за того, что они унаследовали аномальный ген от одного из родителей, но иногда это случается и с детьми без семейного анамнеза. В любом случае, каждый ребенок, рожденный от человека с синдромом Марфана, будь то мальчик или девочка, будет иметь 50-процентный шанс унаследовать аномальный ген.
Каковы признаки и симптомы синдрома Марфана?
Люди с синдромом Марфана часто выше, чем ожидается для их семьи, и худощавы, с длинными пальцами рук и ног. У них также может быть вытянутое лицо, глубоко посаженные глаза, маленькая челюсть и высокий свод рта со скученными зубами. Их грудная клетка может прогибаться (pectus excavatum) или торчать (pectus carinatum), у них может быть сколиоз (искривление позвоночника) и плоскостопие.
Люди с синдромом Марфана также могут иметь другие проблемы со здоровьем, в том числе:
- расширение аорты (крупного кровеносного сосуда, по которому кровь поступает от сердца к телу).
 Если стенка аорты становится очень слабой, она может порваться и привести к серьезному кровотечению в организме.
Если стенка аорты становится очень слабой, она может порваться и привести к серьезному кровотечению в организме. - проблемы с сердечным клапаном
- проблемы с глазами
- а пневмоторакс (коллапс легкого)
Симптомы синдрома Марфана могут сильно различаться — даже в пределах одной семьи. Некоторые люди имеют очень легкие симптомы, в то время как другие имеют более серьезные проблемы. Это делает невозможным прогнозирование того, какие проблемы могут возникнуть по мере роста ребенка.
Как диагностируется синдром Марфана?
Диагностика синдрома Марфана обычно включает подробные обследования у различных врачей, в том числе:
- кардиолога (кардиолога)
- врач-офтальмолог (офтальмолог)
- врач-ортопед (костник)
- генетик (специалист, помогающий найти ДНК причины болезней)
Для постановки диагноза врачи:
- спросить, есть ли у кого-либо еще в семье синдром Марфана
- пройти обследование для выявления признаков, связанных с синдромом Марфана, таких как воронкообразная деформация грудной клетки или сколиоз
- выполнять такие тесты, как:
- эхокардиограмма, которая использует звуковые волны для получения изображения сердца, проверки размера аорты и работы сердечных клапанов
- полное обследование глаз
- анализ крови для выявления гена, связанного с синдромом Марфана
- Рентген грудной клетки и позвоночника
Как лечится синдром Марфана?
Синдром Марфана неизлечим, потому что изменение гена нельзя обратить вспять. Но большинство симптомов можно лечить. Важно, чтобы ваш ребенок регулярно посещал врача для проверки состояния сердца, глаз и костей. Таким образом, команда по уходу может обнаружить любые проблемы на ранней стадии и сразу же начать лечение.
Но большинство симптомов можно лечить. Важно, чтобы ваш ребенок регулярно посещал врача для проверки состояния сердца, глаз и костей. Таким образом, команда по уходу может обнаружить любые проблемы на ранней стадии и сразу же начать лечение.
Лечение может включать:
- ограничение физической активности, например, запрет на напряженную деятельность и контактные виды спорта или виды спорта, при которых существует риск получения удара в грудь
- лекарства для снижения артериального давления и частоты сердечных сокращений для защиты аорты
- ношение очков или контактных линз
- корсет для спины при сколиозе
- операции на клапанах сердца или аорте, при необходимости
Кроме того, дети с синдромом Марфана должны носить устройство медицинского оповещения (браслет или цепочку), в котором сообщается, что у них есть заболевание.
Когда мне следует звонить поставщику медицинских услуг?
Неотложные состояния, связанные с сердцем, редко возникают у молодых людей с синдромом Марфана. Но позвоните своему врачу, если у вашего ребенка:
Но позвоните своему врачу, если у вашего ребенка:
- боль в груди
- одышка (особенно при физической нагрузке)
- нерегулярный пульс
- внезапная слабость или покалывание в ногах и руках
- необъяснимая лихорадка
- внезапное изменение зрения
Что еще я должен знать?
Информация о синдроме Марфана и поиск квалифицированной медицинской бригады важны для лечения вашего ребенка. Последующее генетическое наблюдение рекомендуется, чтобы помочь семье понять, как синдром Марфана передается детям, а также помочь координировать скрининг и визиты к специалистам.
Честно расскажите ребенку о его заболевании. Работайте с командой по уходу, чтобы найти безопасные занятия, которые им понравятся. Детям и подросткам с синдромом Марфана необходимо играть и смеяться. Они также должны знать, что есть больше вещей, которые они могут сделать, чем того, чего они не могут.
Поддерживайте связь с учителями и медсестрой в школе.


 Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер. Если стенка аорты становится очень слабой, она может порваться и привести к серьезному кровотечению в организме.
Если стенка аорты становится очень слабой, она может порваться и привести к серьезному кровотечению в организме.