Из за чего экзема: Экзема на руках: причины, лечение, профилактика – Экзема — причины, симптомы, виды и лечение экземы
Из-за чего появляется экзема и что с ней делать?
Экзема – это состояние, при котором кожа краснеет и зудит. Чаще всего от нее страдают дети, но данное заболевание может появиться в любом возрасте. Это длительное, хроническое состояние, которое то обостряется, то «отступает» на время. У некоторых оно сопровождается астмой или аллергической реакцией к пыльце растений (сенная лихорадка). В данном случае заболевание называется атопическим дерматитом.
К сожалению, лекарств для лечения этого недуга не существует. Но для облегчения зуда врачи назначают некоторые препараты, а также рекомендуют применять простые меры по уходу за кожей. Сочетание медикаментозного лечения и домашних процедур помогает предотвратить обострения.
Признаки этого нарушения сильно разнятся от человека к человеку и включают:
- Сухость кожи,
- Зуд, который бывает очень сильным, особенно по ночам,
- Образование красных или коричневых пятен. Особенно часто проявляется экзема на руках и ногах, а также на лодыжках, запястьях, шее, верхней части грудной клетки, на веках, в области изгибов на локтях и коленях. У младенцев зачастую поражается лицо и кожа головы,
- Образование маленьких рельефных выпуклостей, из которых иногда сочится жидкость, а при царапании отслаивается корка,
- Образование уплотненных участков потресканной и чешуйчатой кожи,
- Чувствительная и отекшая кожа – из-за царапания.
Чаще всего атопический дерматит развивается в возрасте до 5 лет. Болезнь способна продержаться до подросткового или даже зрелого возраста. У некоторых людей состояние периодически обостряется, а потом приходит облегчение, иногда – на несколько лет.
Каковы причины экземы?
Здоровая кожа сохраняет влагу и служит барьером от бактерий, раздражителей и аллергенов. У некоторых детей даже употребление отдельных продуктов способно вызвать проблемы с кожей. В данном случае проблема идет изнутри, но только после того, как ребенок съедает продукт, на который реагирует его иммунитет.
Экзему связывают с изменениями в генах, которые влияют на способность кожи обеспечивать защиту от факторов окружающей среды. При генетических изменениях на кожу очень сильно влияют внешние раздражители.
В какой-то момент жизни примерно 10% населения по всему миру сталкивается с атопическим дерматитом (АД). Больше страдают жители густонаселенных регионов и развитых стран. Однако важно знать, что это состояние не передается от человека к человеку. Вы или ваш ребенок не может заразиться или передать это нарушение другим.
Экзема: лечение и профилактика
В зависимости от тяжести состояния, для лечения АД назначаются:
- местные лекарства, которые наносятся на кожу,
- процедура фототерапии,
- иммуноподавляющие препараты, которые сдерживают иммунную систему,
- специфические биологические препараты, которые влияют на отдельные области иммунной системы,
- в экстремальных случаях для лечения экземы используют системные стероидные препараты. Но важно понимать, что их все же не рекомендуется использовать при АД.
Как самостоятельно облегчить симптомы экземы?
Чтобы легче переносить периоды обострений, необходимо следовать нескольким рекомендациям. Перечислим их по порядку.
Рекомендации по купанию и принятию душа:
- Купайте ребенка в теплой, но не горячей воде,
- Ограничивайте ребенка или себя 5-10 минутами купания или принятия душа,
- Используйте средства для мытья или принятия душа (мыло, гели, кремы для душа) только в случае необходимости. Если вы их все же используете, они должны быть мягкими и без аромата,
- После купания аккуратно вытирайте ребенка, похлопывая его по коже (не насухо),
- Если врач назначил ребенку препарат, который наносится на кожу, используйте его только в том случае, когда кожа будет практически сухой; используйте препарат только по назначению,
- Наносите увлажняющий крем поверх препарата.
Рекомендации по выбору увлажняющего крема:
- Когда покупаете увлажняющий крем или мазь, выбирайте более плотный продукт,
- При выборе средства полагайтесь на метод проб и ошибок, чтобы подобрать лучший увлажняющий продукт.
Рекомендации по стирке:
- Лучше использовать порошки для чувствительной кожи. Ароматизированные смягчители ткани могут способствовать раздражению,
- Используйте только рекомендуемое количество моющего средства,
- Хорошо полощите одежду,
- После покупки одежды обрезайте бирки, чтобы они не могли царапать кожу,
- Всегда стирайте только что купленную детскую одежду перед тем, как надеть ее на ребенка. Так вы избавитесь от избытка красителей, которые способны вызвать раздражение.
Как облегчить дискомфорт:
- Для лучшего результата применяйте увлажняющее средство не менее двух раз в день. Это позволит избежать сухости кожи. Благодаря увеличенной частоте применения кремов потребность в медикаментозном лечении экземы может снизиться,
- Если вас или вашего ребенка беспокоит сильный зуд и желание почесаться, спросите у дерматолога, можно ли в вашем случае использовать процедуру мокрого обертывания,
- Часто обрезайте ногти на руках и ногах. Это снизит вероятность повреждения кожи царапинами. На ночь ребенку можно надевать перчатки из хлопка,
- Поддерживайте комфортную температуру и уровень влажности. Избегайте экстремально сухого воздуха и следите за тем, чтобы ваш ребенок не потел и не перегревался. Это основные раздражители, из-за которых кожа начинает зудеть и появляется желание ее почесать.
Лучшее лечение экземы – ее профилактика
Для того чтобы предупредить обострение, следуйте мерам предосторожности. Старайтесь всеми силами избегать триггеров. К возможным триггерам относят пот, стресс, использование мыла или моющего средства, пыль и пыльцу растений. Маленькие дети могут реагировать на отдельные продукты, включая яйца, молоко, сою и пшеницу.
Осложнения и неудобства, связанные с атопическим дерматитом
Это нарушение нельзя игнорировать, ведь оно доставляет много дискомфорта. А в некоторых случаях приводит к более серьезным проблемам, включая:
- Астму и аллергию к пыльце растений. Иногда экзема предшествует этим состояниям. Более чем у половины маленьких детей с АД астма и сенная лихорадка появляется к 13 годам.
- Хронический зуд и образование чешуйчатой кожи. Нарушение под названием нейродермит развивается после того, как на отдельных участках кожи образуется зуд и чешуя. Человек чешет затронутый участок кожи, что приводит к еще более сильному зуду. Иногда постоянное чесание приводит к обесцвечиванию и утолщению кожи.
- Кожные инфекции. Постоянное чесание повреждает кожу и приводит к образованию трещин или открытых ран. Это увеличивает риск инфицирования бактериями и вирусами, включая вирус простого герпеса.
- Развитие аллергического контактного дерматита. Это состояние очень распространено среди людей с атопической формой нарушения.
- Проблемы со сном. Зуд и постоянное желание чесаться не дает человеку уснуть и таким образом ухудшает качество сна.
Как видите, атопический дерматит приносит немало дискомфорта. Так стоит ли терпеть, если с ним можно и нужно бороться? Для этого необходимо обратиться за медицинской помощью к квалифицированному дерматологу.
Источники:
- Atopic dermatitis (eczema), Mayo Clinic,
- Atopic dermatitis, American Academy of Dermatology,
- Atopic Dermatitis, National Eczema Association.
От чего появляется экзема| Все ВИДЫ ЭКЗЕМЫ
Почему появляется экзема?
Каждый вид экземы развивается по различным причинам,
а именно:
Сухая (астеатозная) экзема


Причина возникновения экземы данного типа до конца не известна, но астеатозная экзема может быть связана с уменьшением жира на поверхности кожи, низкой влажностью, средствами для умывания, горячими ваннами, чисткой кожи и энергичным протиранием полотенцем.
Ранее имевшие место сухость и шероховатость кожи также могут быть связаны с этим типом экземы
Дисгидротическая экзема


От чего бывает истинная экзема и дисгидроз?
Считается, что такие факторы, как эмоциональное напряжение, чувствительность к соединению металлов (никель, кобальт или хромат), тепло- и потоотделение, могут усугубить этот тип экземы.
Себорейная экзема


Точная причина появления экземы у младенцев не известна — семейная наследственность экземы или других заболеваний кожи, как показано, не имеет значения.
Что касается взрослых, нет никаких сомнений касательно того, что конкретные дрожжи (pityrosporum ovale, также иногда именуемые как malassezia furfur) могут вызвать экзему, они играют важную роль в возникновении сыпи и перхоти при себорейном дерматите. (Эти дрожжи значительно отличается от дрожжей, которые вызывает молочницу).
Вышеупомянутые дрожжи неизменно присутствуют на коже с себорейным дерматитом анти-дрожжевое лечение позволит облегчить состояние.
Раздражающий контактный дерматит


Контактный дерматит по происхождению может быть либо аллергическим или раздражающим.
Раздражающий контактный дерматит — от чего возникает данная экзема?
Это результат раздражающих веществ, таких как моющие средства или растворители, контактирующих с вашими веками (как правило, через руки), он приводит к повреждению и раздражению кожи.
Нередко причиной появления экземы на руках становятся бытовые химические вещества.
Аллергический тип контактного дерматита


Происходит, когда вы входите в контакт с веществом, к которому имеете чувствительность или аллергию.
Когда это происходит, у вас может развиться внезапная и резкая кожная реакция.
Распространенной причиной контактного дерматита век является аллергия на лак для ногтей (или на средство для снятия лака).
Микробная экзема.


Отчего появляется эта экзема?
Распространенной причиной инфекции при экземе является бактерия, известная как золотистый стафилококк. Она развивается на чувствительной, поврежденной коже, в том числе на фоне экземы после операции.
При инфицировании может быть обнаружено более ста миллионов бактерий просто размером с ноготь в ходе диагностике экземы.
Дискоидная экзема


Точная причина дискоидной экземы до конца не изучена, хотя сухость кожи, по различным причинам, возможно, является наиболее распространенной заметной характеристикой пациентов, а потому это в данном случае и является ответом на вопрос, от чего появляется экзема.
Атопическая экзема
Атопическая экзема — это общее состояние кожи в детстве, которое затрагивает каждого пятого ребенка.
Откуда берется экзема?
Часто имеет место семейная история болезни, так что это наследственное заболевание.
Опасна ли экзема?


Для окружающих — нет, но для больного она крайне дискомфортна, а также может грозить инфекционным заражением, поэтому необходимо как можно раньше определить реальные причины экземы и лечение.
Что касается солнечной экземы и экземы от воды — то такие причины маловероятны, хотя оба фактора рекомендуется минимизировать на весь период терапии.
Экзема — Википедия
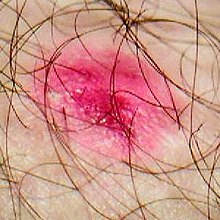
Экзема (др.-греч. ἔκζεμα — высыпание на коже, от ἐκζέω — вскипаю) — острое или хроническое незаразное воспалительное заболевание кожи, характеризующееся разнообразной сыпью, чувством жжения, зудом и склонностью к рецидивам.
Термин «экзема» применяли давно (за два века до нашей эры), но для обозначения различных остро возникающих дерматозов. Лишь в первой половине XIX века Уиллен (1808), Бейтмен (1813), Рейс (1823) и другие учёные выделили экзему в отдельную нозологическую форму.
Причины экземы
Возникновению экземы способствуют разнообразные внешние (механические, химические, термические и др.) и внутренние (заболевания печени, почек, желудочно-кишечного тракта, эндокринной, нервной системы и др.) факторы. По этиологии (то есть в зависимости от причины), локализации (расположению) и характеру кожных проявлений различают несколько форм экземы.
На разных этапах развития учения об экземе главенствующее значение в этиологии и патогенезе заболевания придавали нервной системе, эндокринно-метаболическим нарушениям, инфекционно-аллергическим факторам, генетической отягощённости и иммунной недостаточности. Поскольку решающее значение тех или иных эндогенных и экзогенных влияний остаётся спорным, а чаще они выступают в сложных взаимоотношениях, принято считать экзему полиэтиологическим заболеванием. В настоящее время аллергические процессы трактуются как патологическая иммунная реакция, сопровождающаяся повреждением и воспалением тканей организма, поэтому в патогенезе экзематозного процесса основное значение уделяют различным иммунным сдвигам. Установлено, что у больных экземой выражена дисгаммаглобулинемия (избыток IgG, IgE и дефицит IgM), уменьшено число функционально активных Т-лимфоцитов, снижено общее число Т-клеток, изменено соотношение хелперных и супрессорных субпопуляций, в связи с чем количество В-лимфоцитов увеличено. Наиболее выраженная иммунопатология была выявлена у больных, носителей изоантигенов А, М, N и резуса D+. Слабость иммунитета при наличии инфекционных антигенных раздражителей проявляется персистенцией микробных и бактериальных антигенов с формированием хронического рецидивирующего воспаления в эпидермисе и дерме. При этом возникают патологические циркулирующие иммунные комплексы, повреждающие собственные микроструктуры с образованием серии аутоантигенов, инициирующих формирование аутоагрессивных антител. Вместе с тем длительное время существует понимание экземы как нейрогенного заболевания. Наиболее убедительным фактором, свидетельствующим о роли нервной системы в патогенезе экземы, является возможность её возникновения вследствие повреждения периферических нервов. Примером является так называемая посттравматическая экзема, возникающая вокруг раневой поверхности. В свете современных представлений о взаимосвязи иммунной системы с функциональным состоянием ЦНС, вегетососудистых процессов следует признать, что патогенетический процесс формирования экземы включает комплекс не конкурирующих, а дополняющих друг друга нейроиммуновегетодистонических, инфекционно-аллергических и метаболических механизмов.
Формирование экземы на основе генетической предрасположенности, зависящей от присутствия в хромосомах гена иммунного ответа, создаёт предпосылки для наследования её в последующих поколениях. При этом имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов.
Клинические и патогенетические особенности экземы послужили основанием для классификации экземы в клинических вариантах. Различают истинную, себорейную, дисгидротическую, микробную, профессиональную и тилотическую (роговую, мозолевидную) разновидности экземы.
По данным большого исследования, опубликованного в журнале
Классификация экземы
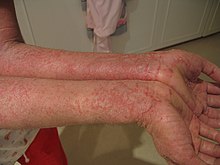 Экзема на руках
Экзема на рукахИстинная, или идиопатическая, форма экземы характеризуется островоспалительной отечной эритемой с последующим высыпанием группы мельчайших серопапул или пузырьков — микровезикул, которые быстро вскрываются, не успев прочно оформиться. На месте быстро вскрывшихся серопапул и везикул обнажаются точечные эрозии, так называемые серозные колодцы, из глубины которых выделяется серозный экссудат, образуя обильно мокнущую поверхность. Постепенно серозная жидкость подсыхает, образуя серовато-жёлтые корки, под которыми наступает эпителизация. Таким образом, в течении экземы чётко выступают стадии — эритематозная, папуловезикулезная, мокнущая и корковая. Вследствие волнообразного развития процесса все первичные элементы — эритема, серопапулы и везикулы — выступают одновременно, создавая один из наиболее характерных признаков экземы — эволюционный полиморфизм. Переход острого течения в хроническое совершается постепенно и выражается в нарастающей инфильтрации, уплотнении поражённого участка кожи и усилении кожного рисунка, что называется лихенификацией. Окраска кожи принимает более застойный характер, на поверхности, помимо корок, появляется значительное шелушение. Наряду с этими неостровоспалительными симптомами продолжается появление свежих серопапул и везикул с образованием мокнущих «серозных колодцев» и серозных корочек. Такое чередование островоспалительных и инфильтрированных проявлений характерно для течения истинной экземы, которую всегда сопровождает выраженный зуд, усиливающийся при обострении процесса. Очаги экземы не имеют чётких границ. Сравнительно редко процесс ограничивается одним участком. Процесс начинается большей частью с лица, кистей и может распространяться по всему кожному покрову.
Высыпания имеют симметричный характер со склонностью к распространению на кожу верхних, нижних конечностей и туловища. Больных беспокоит зуд различной интенсивности, способствующий развитию невротических расстройств с явлениями нарушения сна вплоть до бессонницы. По мере уменьшения воспалительных явлений, свойственных экзематозному процессу, мокнутие сменяется образованием корочек, чешуек, появлением шелушения (eczema crustosum, eczema squamosum), вторичных пигментно-сосудистых или депигментированных пятен, которые постепенно разрешаются. Могут возникнуть очаги сухости и шелушения кожи с образованием трещин рогового слоя (eczema craquele). При длительном хроническом течении экземы на ладонях и подошвах иногда появляются мозолистые гиперкератотические образования с трещинами (eczema tyloticum). Нередко течение экземы осложняется присоединением пиогенной инфекции: появляются пустулы и гнойные корки (eczema impetiginosum).
Остро начавшийся процесс постепенно переходит в хроническое течение, которое может продолжаться годами.
Микробная экзема развивается на месте хронических очагов пиодермии: вокруг инфицированных ран, трофических язв, свищей, ссадин, царапин. Образуются островоспалительные, резко отграниченные, крупные и крупнофестончатые очаги с хорошо оформленным отторгающимся роговым слоем по периферии, представляющим собой остатки стрептококковых фликтен. Помимо серопапул и папуловезикул, мокнущих эрозий, на поверхности очагов образуется массивное наслоение гнойных корок. Расположение элементов сплошное, без прослоек здоровой кожи. Очаги склонны к периферическому росту. Вокруг них на внешне здоровой коже часто видны отсевы — отдельные мелкие пустулы, сухие шелушащиеся очаги типа pityriasis simplex. Количество и распространённость отсевов варьируют в широких пределах. Процесс сопровождается зудом. Развившийся очаг микробной экземы вначале бывает асимметричным и часто располагается в области нижних конечностей.
Разновидностью микробной экземы является так называемая монетовидная (нуммулярная), или бляшечная, экзема. Она характеризуется образованием резко отграниченных очагов поражения округлых очертаний величиной 1-3 см. На их отёчно-гиперемированной поверхности отмечается обильное мокнутие, наслоение серозно-гнойных корок. Чаще всего нуммулярная экзема локализуется на верхних конечностях, но в отдельных случаях процесс может принимать распространённый характер. Нерациональное лечение микробной экземы или травматизация её очагов сопровождается возникновением вторичных аллергических высыпаний — микробидов или аллергидов. Они полиморфны, так как их эффлоресценции могут быть представлены отечно-эритематозными пятнами, серопапулами, везикулами, пустулами. В период прогрессирующего течения вторичные высыпания сливаются, диссеминируются с формированием значительного количества мокнущих эрозивных участков. В таких случаях происходит трансформация микробной экземы в истинную. Разновидностями микробной экземы являются также паратравматическая (околораневая) и варикозная экзема.
Микотическая экзема — форма экземы, возникающая в результате аллергии к грибковым инфекциям.[3] В иностранной литературе стригущий лишай, кандидоз и другие микозы считаются частой причиной заболевания,[4][5][6][7] хотя в российской литературе экзема реже ассоциируется с инфицированием грибком. Одним из звеньев патогенеза микотической экземы является образование аллергенов к грибковой инфекции. Очаг поражения сочетает как черты экземы, так и основного микотического процесса. Морфологически микотическая экзема характеризуется резкой ограниченностью и круглыми или крупнофестончатыми очертаниями, эритемой кожи, возникновением пузырьков и пустул, формирующих мокнущие участки с резко очерченными краями.
Себорейная экзема развивается у больных себореей на, так называемых, себорейных местах. Они локализуются преимущественно на участках кожи, богатых сальными железами: волосистой части головы, ушных раковинах, в области грудины, между лопатками, в носощёчных и носогубных складках. Очаги поражения представляют собой бляшки, образованные из эритематозно-шелушащихся пятен со сливными милиарными папулами желтовато-бурого цвета. Эти высыпания сливаются между собой и образуют кольцевидные, гирляндообразные очертания.
Профессиональная экзема возникает в результате воздействия профессиональных патогенных факторов у рабочих и служащих отдельных производств.
Дисгидротическая экзема отличается локализацией на ладонях и подошвах, где из-за толщины рогового слоя эпидермиса эритематозная стадия выражена слабо, но преобладают хорошо сформированные «зерна саго». Пузырьки или вскрываются, превращаясь в эрозии, или подсыхают в слоистые серозно-гнойные корки, иногда сливаются в крупные многокамерные пузыри. Постепенно увеличиваясь, очаг дисгидротической экземы может распространиться на тыл кистей, стоп и другие части верхних и нижних конечностей. В таких случаях происходит трансформация в идиопатическую экзему с образованием микровезикул, мокнутия, «серозных колодцев». У многих больных дисгидротическая экзема сопровождается трофическими изменениями ногтей.
Тилотическая (роговая, мозолевидная) экзема, так же как и дисгидротическая, ограничивается областью ладоней и подошв. Эритематозная стадия выражена незначительно из-за утолщённого рогового слоя, который особенно гиперплазируется с образованием участков гиперкератоза в виде омозолелостей на месте пузырьковых элементов. Поскольку экзематозный процесс в любой его клинической разновидности является системным заболеванием, нередко одновременно с высыпаниями на коже.
Детская экзема отличается выраженностью экссудативного компонента; возникает часто при наличии аллергической реактивности у родителей. У большинства родителей или близких родственников больных экземой детей в прошлом наблюдались проявления аллергии со стороны кожи, слизистых оболочек или внутренних органов. Имеются сведения о том, что при аллергическом заболевании (бронхиальная астма, аллергический ринит, экзема, нейродермит и др.) одного из родителей (главным образом матери) шанс заболеть у ребёнка равен примерно 40 %, а при поражении обоих родителей степень риска возрастает до 50-60 %. У детей с экссудативным диатезом часто наблюдаются и торпидно протекают очаги фокальной хронической инфекции, бронхиальная астма, сенная лихорадка, острые респираторные заболевания, конъюнктивиты, кератиты, желудочно-кишечные расстройства. В раннем детском возрасте и особенно у детей грудного возраста вместо термина «экзема» применяется термин «экссудативный диатез». Хотя со времён работ М. С. Маслова (1960) известно, что экссудативный диатез представляет собой не болезнь, а предрасположение к болезни вследствие имеющейся аномалии конституции. В этих случаях имеют место повышенная раздражительность кожи и слизистых оболочек, пониженная сопротивляемость к инфекциям, склонность к формированию воспалительных патологических процессов в любом органе. Поэтому экссудативный диатез может существовать в любой патологической форме без поражения кожи. Вместе с тем некоторые дерматозы (пиодермиты, аллергические дерматиты, строфулюс) могут возникать у детей, не имеющих экссудативного диатеза. Следовательно, экссудативный диатез и экзема представляют различные нозологические состояния, хотя между ними может существовать взаимозависимое отношение. Так, в настоящее время принято считать, что экссудативный диатез может представлять собой своеобразный патогенетический фон, на котором развиваются многие воспалительные дерматозы типа экземы, псориаза, атопического дерматита. Экзема у детей грудного и младшего детского возраста является одним из самых распространённых дерматозов. Способствует развитию экземы у детей грудного возраста сложное течение беременности у матери, наличие у неё сопутствующих заболеваний (нефропатий, сахарного диабета, сердечно-сосудистой недостаточности, хронического геиатохолецистита, очагов хронической инфекции и др.). Важными факторами в возникновении детской экземы являются искусственное вскармливание, наличие ферментопатий желудочно-кишечного тракта и возникновение в связи с этим повышенной чувствительности к различным продуктам питания, частые ОРВИ, ангины, отиты, нарушение санитарно-гигиенических норм ухода.
Клинически наиболее частыми разновидностями экземы у детей являются истинная, микробная и себорейная. Морфологические проявления идентичны высыпаниям у взрослых. Следует лишь подчеркнуть большую степень экссудативных симптомов и значительную выраженность аллергической реактивности с обилием высыпаний, склонность их к слиянию и осложнению импетигинизацией. Особенности течения экземы у детей связаны с локализацией, наслоением вирусной инфекции и возможностью развития внезапной «экземной» смерти у детей раннего возраста.
Варикозная экзема. Возникновению болезни способствует варикозный симптомокомплекс в области нижних конечностей. Она локализуется в области расширенных вен, на окружности варикозных язв, участков склерозирования кожи. Факторами, благоприятствующими развитию болезни, являются травмы, повышенная чувствительность к медикаментам, применяемым для лечения варикозных язв, мацерация кожи при наложении повязок. Характерны полиморфизм элементов, резкие, чёткие границы очагов, умеренный зуд, что делает варикозную экзему в клиническом аспекте сходной с микробной и паратравматической.
Сикозиформная экзема. Может наблюдаться у лиц, страдающих сикозом, осложнённым экзематизацией. У этих больных возникают фолликулярные пустулы, пронизанные в центре волосом, рецидивирующие и находящиеся на воспалённой коже, — симптомы сикоза. Сикозиформная экзема характеризуется выходом процесса за пределы оволосения, наличием экзематозных колодцев, мокнутием и сильным зудом. Кожа становится лихенифицированной; фолликулы появляются беспрерывно. Излюбленная локализация процесса — верхняя губа, борода, подмышки, лобок.
Экзема сосков и пигментного кружка у женщин. Характеризуется очагами пунцового цвета, местами покрытыми наслоением корок и корко-чешуйками, сопровождается мокнутием, трещинами. Процесс имеет резко контурированные очертания и весьма упорное течение. Нередко экзема грудных сосков является следствием травмы при вскармливании ребёнка или результатом осложнения чесотки.
Гистопатология. При остром течении экземы в эпидермисе обнаруживают паракератоз, очаговый спонгиоз и отёк сосочкового слоя дермы с расширением сосудов и преимущественным лимфоцитарным инфильтратом вокруг них. Позднее в эпидермисе выявляются акантоз, паракератоз, спонгиоз, сочетающиеся с выраженными скоплениями лимфоцитов в межспонгиозных пространствах. В дерме — выраженная инфильтрация сосочков, преимущественно лимфоцитами и гистиоцитами.
В последнее время экзема иногда рассматривается не как диагноз заболевания, а как синдром. Наиболее известен за рубежом термин «атопическая экзема», синоним атопического дерматита.
Лечение и профилактика
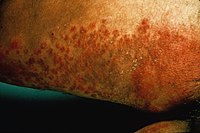
Лечение зависит от причины и формы экземы, для чего рекомендуется обращение к врачу-дерматологу, и в ряде случаев, обследование. В настоящее время, в терапии экземы широко употребляются наружные формы кортикостероидных гормонов, например гидрокортизоновая мазь.[9] Также иногда назначают успокаивающие средства (препараты валерианы, транквилизаторы), витамины (B1, B6, C и др.), десенсибилизирующие препараты и др., диету, курортотерапию; местно примочки, пасты, мази, противозудные средства. При микробной экземе временно применяются антибиотиковые мази, пока инфекция не будет удалена как раздражитель, однако эти мази противопоказаны при грибковых инфекциях.[10] Для временного снятия зуда также используют антигистаминные препараты.[11] Часто экзема сопутствует грибковым инфекциям (особенно кандидозу), в таких случаях одновременно назначают противогрибковое лечение.[4][5][6][7]
В профилактике экземы у детей существенное значение имеет рациональный режим жизни и питания беременных. В другом возрасте — режим ухода, питания, закаливание. Для детей, страдающих экземой, опасно инфицирование вирусами (от родителей или ухаживающего медицинского персонала, больных герпетической инфекцией). В таких случаях может развиться герпетиформная экзема Капоши с тяжёлым течением и возможным летальным исходом. В предупреждении рецидивов экземы у взрослых и детей, помимо рационального режима жизни и питания, имеет существенное значение систематическое диспансерное наблюдение и использование санаторно-курортного лечения в период ремиссии.
Соблюдение гигиены имеет важное значение при всех формах экземы. Кроме всего прочего, это способствует профилактике присоединения вторичной инфекции, которая усугубляет течение основного процесса. Мелкие фолликулиты следует смазывать жидкостью Кастеллани или 1—2 % водным или спиртовым растворами анилиновых красителей. Ванны и души при обширных поражениях кожи надо временно отменить. Однако у некоторых больных ванны, например с отваром ромашки, а в детской практике с отваром отрубей, дубовой коры и т. п., оказывают целебное действие. Нельзя допускать перегревания тела.
Необходимо использовать особую косметику для сухой и зудящей кожи (например, гель для душа, средство для умывания, шампунь, крем, то есть все косметические средства для ежедневного ухода).
Больным экземой рекомендуют молочно-растительную диету, отварное мясо, яблочный сок, компоты, овощи, фрукты. Цитрусовые у некоторых больных могут вызвать бурную реакцию обострения. Следует ограничивать приём жидкости и легкоусваиваемых углеводов, избегать экстрактивных веществ, запрещать приём алкогольных напитков, солёных и острых продуктов, консервов и маринадов. У детей нельзя допускать как перекорма, так и недокорма.
Большое значение придают нормальной работе желудочно-кишечного тракта, лечению интеркуррентных заболеваний.
При варикозном симптомокомплексе ношение резиновых чулок или бинтование голеней лечебными бинтами является профилактикой развития варикозной экземы. С целью профилактики следует лечить варикозное расширение вен (совместно с хирургом), язвы, трещины, свищи, раны. Неправильное лечение ожогов или отморожений может также приводить к развитию экземы. Провоцирующим фактором является смазывание ран линиментом синтомицина.
Кормящие матери, болеющие экземой сосков, должны сцеживать молоко. При локализации процесса в области кистей не следует мочить руки слишком горячей или холодной водой, применять при стирке синтетические порошки. Необходимо по возможности исключать всякий контакт с предполагаемыми аллергенами в быту и на производстве.
 Рука 47-летней женщины, пострадавшей от побочных эффектов длительного применения наружных кортикостероидов.
Рука 47-летней женщины, пострадавшей от побочных эффектов длительного применения наружных кортикостероидов.В профилактике экземы у детей существенное значение имеют дегельминтизация и санация очагов хронической или острой фокальной инфекции у беременных, рациональный режим питания, так как аллергены, циркулирующие в крови женщин, проникая через плаценту, сенсибилизируют ребёнка ещё в период внутриутробного развития. В этих случаях после рождения ребёнка экзогенные аллергены с молоком матери попадают уже на подготовленную почву. Беременным женщинам, особенно тем, у которых в роду отмечались аллергические заболевания, не следует употреблять большое количество молока, яиц, сладостей. Их пища должна быть богатой витаминами и включать разнообразные овощные блюда, отварное мясо, молочнокислые продукты, фрукты (употребление апельсинов, мандаринов, абрикосов, персиков, клубники, малины, земляники следует ограничить). Некоторые витамины целесообразно назначать дополнительно (в виде капель — концентрат витамина А, драже — комплекс витаминов В, таблеток — аскорутин).
Страдающим экземой не рекомендуют носить синтетическое, фланелевое или шерстяное белье. Больные экземой должны находиться на диспансерном учете с периодической явкой к дерматологу. Следует также учитывать что слишком длительное применение наружных кортикостероидных гормонов может вызвать серьёзные побочные эффекты: тахифилаксию, атрофию кожи, стрии, развитие грибковых и бактериальных инфекций, аллергии и глаукому[12] — поэтому больным экземой нужно регулярно посещать дерматолога во время лечения и нельзя самостоятельно продлевать рекомендованный курс лекарств.
Призыв в армию при экземе
В большинстве случаев лица призывного возраста, подтвердившие при прохождении призывных мероприятий наличие экземы, освобождаются от призыва на военную службу. Непризывная категория годности выставляется на основании 62 статьи Расписания болезней. В зависимости от особенностей проявления заболевания призывная комиссия может утвердить следующие категории годности[13]:
- Категория Д: трудно поддающиеся формы хронической экземы.
- Категория В: распространенная экзема, ограниченная и часторецидивирующая, ограниченная и редкорецидивирующая.
Призывная категория годности «Б-3» может быть выставлена при наличии ограниченной формы экземы в стадии стойкой ремиссии, а также при наличии экземы наружного слухового прохода и ушной раковины.
См. также
Примечания
причины, симптомы, диагностика и лечение
Экзема — хроническое воспалительное кожное заболевание, возникающее вследствие аллергии. Она может проявиться независимо от возраста в любом месте на теле человека, но чаще всего появляется на лице, руках и стопах. Вначале болезни краснеет кожа, появляется отек, большое количество пузырьков. Вскрываясь, пузырьки превращаются в мокнущие эрозии, которые подсыхают и на их месте остаются чешуйчатые корочки. Пациенты жалуются на сильнейший зуд и жжение в местах поражения. Слово «экзема» в переводе с греческого значит «вскипать», что объясняет особенность к вскрытию экземных пузырьков, словно пузырьки в кипящей воде. Экземой издавна называли различные дерматозы, но в 19 веке это заболевание определили в отдельную форму.
Содержание статьи:
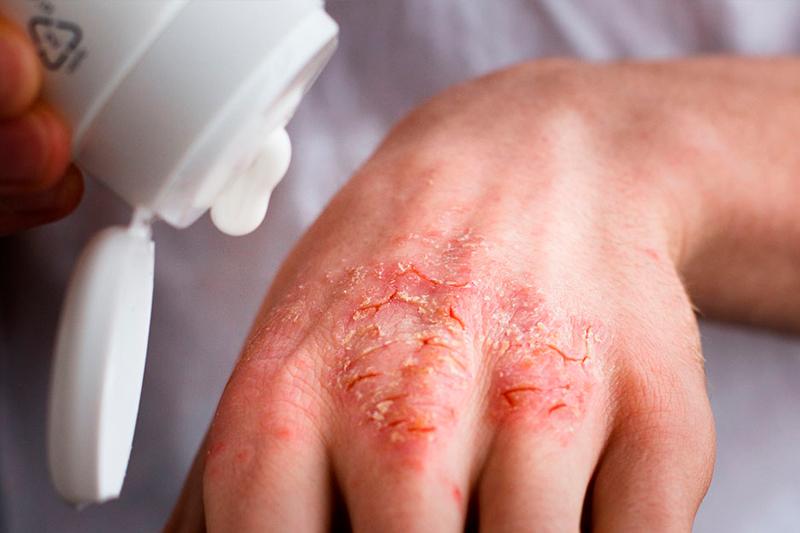
Типология экзем
Бывает две формы экземы: острая и хроническая. В острой форме чаще всего протекает истинная (идиопатическая) экзема. Для нее характерно симметричное поражение в основном кистей рук, нечеткие границы. Заболевание начинается с покраснения, на которых проявляются пузырьки, узелки, кожа становится отечной. Через некоторое время пузырьки вскрываются, на их месте остаются эрозии (экзематозные колодцы), из которых выделяется серозное содержимое. Этот процесс называется мокнутие. После этого эрозии ссыхаются с образованием корочек. В зависимости от содержимого корочки бывают серозные или геморрагические.
В свою очередь экзема делится на мокрую и сухую. Для мокрой экземы характерно наличие маленьких язв с жидкостью внутри. Расчесывание их грозит попаданием на поврежденную кожу микробов и присоединением инфекционного осложнения. Сухая экзема возникает на руках или ногах в результате очень сухой кожи и трещин. При лечении необходимо увлажнение кожного покрова.
Микробная экзема
В хронических инфекционных очагах возникает микробная экзема, возбудителями которой являются стафилококки и стрептококки. Очаг воспаления обычно один, чаще всего он локализуется на царапинах и ранах. Для него характерны гнойные маленькие узелки, по краю эрозии размещаются гнойные воспаления. Паратравматическая форма характеризуется высыпаниями на месте травмы.
Экзема имеет различные подвиды: микотическая — в результате присоединения грибкового компонента появляется шелушение кожи. Чаще всего микотическая (грибковая) экзема располагается возле пальцев ног или ногтей, поэтому все так боятся заражения.
При варикозной форме одного из микробных типов высыпания располагаются асимметрично на голенях — в местах трофических нарушений, цвет очагов поражения синюшно-лиловый.
Высыпания синюшно-розового цвета, диаметром не более трех сантиметров, с мокнутием, везикулами и папулами образуются при монетовидной (нумулярной) форме экземы.
Дисгидротическая форма экземы обычно располагается на подошве или ладонях, сбоку пальцев, ей присущи отечность, наличие узелков и пузырьков, процесс мокнутия.
При мозолевидной (тилотической) форме экземы, как и при дисгидротической, поражение локализуется на ладонях и подошвах, верхний слой кожи становится утолщенным, места, где были пузырьки, превращаются в очаги гиперкератоза, похожие на омозелости.
Себорейная экзема
У пациентов, больных себореей, на участках с большим количеством сальных желез (на ушах, голове, на груди, ягодицах, между лопатками) может появиться себорейная экзема вследствие нарушения работы сальных желез. Очаги поражения в виде желтоватых бляшек, которые складываются в узоры, они краснеют, шелушатся.
Профессиональная экзема
Этот вид экземы в основном появляется на открытых участках кожного покрова вследствие воздействия вредных условий работы пациента. Профессиональной экземой могут заболеть рабочие химической, строительной или горнодобывающей промышленности. Диагноз определяет профпатолог. Если устраняется причина заболевания, наступает улучшение состояния больного. Но при постоянном воздействии раздражителей каждый последующий случай обострения протекает тяжелее и дольше.
Экзема у детей
Для детской экземы характерно наличие обильных высыпаний и выраженного экссудативного компонента. Все лицо ребенка, кроме кожи вокруг рта, подвергается поражению. В некоторых случаях возможно осложнение инфекцией. Детская экзема возникает, когда у ребенка слабый иммунитет или в тех случаях, когда у родителей были проявления аллергического заболевания. Избавление от кожного недуга произойдет после устранения фактора, провоцировавшего экзему.
Причины появления экземы
Условно причины появления экземы делят на внешние и внутренние. Внешние, влияющие извне,- красители, резиновые изделия, бытовая химия, бижутерия и украшения, лекарства, шерсть домашних питомцев и растения, укусы насекомых, влияние солнечного света. Внутренние причины экземы зависят от здоровья пациента. Ученые считают, что экзема является результатом сбоя работы иммунной, нервной и эндокринной систем организма. Помимо этого, экзема может быть следствием патологии кишечного тракта. Она может возникать при холецистите, гастрите, энтероколите, при запорах и даже при наличии глистов. Иногда экзема возникает на месте долго не заживающей инфицированной раны или ожога, так как микробы в ране поддерживают длительный воспалительный процесс. Причиной экземы может быть аллергия на пищевые или химические вещества, на пыль, у детей может возникать вследствие экссудативного диатеза. Экзема характеризуется хроническим течением болезни с такими сопутствующими заболеваниями, как тонзиллит, гайморит, микоз стоп. Не последнюю роль в появлении экземы играют сбои гормональной системы, стрессы, наследственная предрасположенность.
Экзема протекает длительно, с рецидивами. Часто болезнь, начавшаяся в детстве или юности, повторяется на протяжении всей жизни пациента. У одних больных экзема проявляется нечасто и кратковременно, у других — рецидив не успевает закончиться, а уже наступает другой, ремиссия неполная и недолгая.
Лечение экземы
Единого средства или метода для лечения экземы не существует, лечение должно быть индивидуальным для каждого конкретного случая и периода. Все лечебные приемы делят на две группы — местные (наружные) и общие. Необходимо учитывать патогенетические факторы, разновидность экземы, воспалительные изменения кожного покрова, а также возможные осложнения.
Общее лечение включает в себя применение гипосульфита натрия, хлористого кальция, кортикостероидных гормональных препаратов, которые снимают зуд, воспаление, обладают десенсибилирующим действием. В стадии ремиссии прием кортикостероидных препаратов не прекращают, а снижают дозу для закрепления полученных результатов и недопущения рецидива или обострения. Не следует увлекаться применением этих препаратов, так как длительное и повторное назначение может спровоцировать различные осложнения. Будет полезным назначение антигистаминных препаратов и иммунокорректоров, витаминов группы В. Если выражены гормональные нарушения или пациент находится в климактерическом периоде, назначают гормональные препараты. Из наружных средств для облегчения состояния больного применяют примочки с борной кислотой, нитратом серебра, димексидом; марганцовые ванночки перед вскрытием пузырьков; мази салициловую, борную, лоринден С и др. Во время обострения заболевания следует крайне ограничить контакт с водой.
Нарушения нервной системы в виде невротического состояния или бессонницы являются показанием для применения седативной терапии, гипноза в сочетании с электросном. Для лечения экземы широко применяется рентгенотерапия, однако увлекаться этим методом лечения не стоит — возможен рецидив.
В период ремиссии для больного хроническими формами экземы полезным будет курортное лечение с сероводородными, радиоактивными источниками, купанием в море, грязелечением.
Диета при экземе
При лечении экземы немаловажную роль играет диетическое питание больного.
Оно должно быть строго индивидуализировано в зависимости от веса пациента.
Истощенные пациенты должны получать достаточное количество жиров и углеводов, тучные должны придерживаться диеты с ограничением жиров и углеводов, питаться в «фруктовые дни» только фруктами. Пожилым людям следует ограничить потребление мяса, больше употреблять растительную пищу. Пищевой рацион больного экземой должен содержать необходимое количество витаминов, особенно в весенние месяцы должно быть достаточно витамина С. Если есть проявления гиповитаминоза, больным назначают концентраты витаминов.
Пациенты, генетически предрасположенные к аллергическим заболеваниям, должны по возможности уменьшить, а то и вовсе исключить из своего рациона питания такие продукты: цитрусовые, клубнику, бананы, перец, кукурузу, крабы, полуфабрикаты, жирное мясо свинины и баранины, сладкое и хлебобулочные изделия (можно цельнозерновой хлеб). Следует употреблять такие полезные продукты, как свекла, морковь, кабачки, тыкву, дыню, арбуз, черную смородину, малину, облепиху. Фрукты можно есть только если нет аллергии и лишь при хроническом течении заболевания.
Когда идет обострение заболевания, вскрываются язвочки, пузырьки с жидкостью, строгая диета просто необходима. Допустимо употреблять отварную рыбу или курицу, каши на воде, овощные супы, свежевыжатые морковный или свекольный соки. В это время следует исключить соленую, копченую и острую пищу, лук, чеснок, яйца, молоко (но не кисломолочные продукты). Обязательно нужно пить воду и соки, независимо от формы проявления заболевания. А чай, кофе, алкоголь не стоит употреблять до полного выздоровления.
Экземой болеют 40-50% людей. Большинство заболевают в детском возрасте, когда иммунная система еще полностью не сформировалась. Поэтому, чтобы избежать появления дерматита, а потом и экземы, родители должны точно следовать рекомендациям педиатров, когда вводят прикорм. До полугода ребенку нельзя давать помидоры, до года — хлеб, до 7 лет — печень и грибы. Нарушая эти правила, родители увеличивают шанс появления у ребенка дерматита, а то и экземы, может развиться аллергия на продукты, иммунная система не будет полноценной.
Профилактика экземы
Вылечить экзему без устранения провоцирующего фактора невозможно. Поэтому необходимо установить первопричину заболевания. Пациентам с солнечной экземой необходимо поменьше бывать на солнце, оградить себя от попадания солнечных лучей. Для этого следует носить одежду, максимально закрывающую все тело, обязательно надевать головной убор.
От кожных заболеваний уберечься чрезвычайно трудно, но снизить риск появления болезни можно. Для этого нужно приобретать одежду из натуральных тканей, крашенных натуральными красителями, использовать косметические средства из природных компонентов, избегать употребления продуктов с консервантами, по возможности меньше употреблять средства бытовой химии, выполнять правила личной гигиены, вести здоровый образ жизни, избегать заражения грибковой инфекцией.
От экземы вылечиться хотя и трудно, но возможно. Важно учитывать давность заболевания, общее состояние организма и состояние нервной системы, частоту рецидивов, условия труда и быта пациента.
Правда и выдумки об экземе: кого она выбирает и как её лечить | Здоровая жизнь | Здоровье
Сегодня на больных экземой подчас обрушивается такой поток процедур, лекарств и рекомендаций, что невольно начинаешь верить известному афоризму: «Если от какой-либо болезни предлагается особенно много средств, значит, она неизлечима». Пожалуй, с этого мы и начнем.
МИФ. Официальная медицина бессильна
На самом деле. Хотя экзема и не побеждена, опытный врач сегодня может смело гарантировать пациенту, что даже в самых тяжелых, хронических случаях они смогут держать болезнь под контролем. Острая форма экземы без лечения проходит за 2-3 месяца. Если не переходит в подострую, которая без лечения проходит за шесть. Если не переходит в хроническую, которая не вылечивается никогда.
Вывод. Программа лечения экземы должна быть только индивидуальной. Если врач не интересуется особенностями вашего питания, образа жизни, семейной и служебной ситуацией и ограничивается стандартными рекомендациями, лучше поискать другого специалиста.
МИФ. Обострение снимает ультрафиолет
На самом деле. Ультрафиолетовое облучение действительно раньше применялось очень широко. Сегодня оно не применяется вообще: физиотерапия эффективна лишь при тяжелых формах хронической экземы. При острой или подострой от ее широкого применения лучше воздержаться.
Вывод. Никакие методы неспособны пока заменить лекарственной терапии – кортикостероидных мазей и системных антигистаминных препаратов. При этом без последних можно обойтись, если наружные средства вам подберут правильно. Народные средства типа капустного листа или хозяйственного мыла бесполезны. Они лишь ухудшают течение заболевания.
МИФ. Можно лечиться диетой и витаминами
На самом деле. Диета не лечит, она лишь позволяет исключить один из провокаторов новых приступов – пищевые аллергены. Причем у каждого они свои, поэтому лучше сдать анализ на все аллергены и разработать собственную программу питания. А вот интенсивная витаминная терапия при острой и подострой экземе может быть даже опасной: витамины сами по себе способны спровоцировать аллергию. Особенно это касается витаминов группы В, в частности В12.
Вывод. Безопасен и даже полезен при экземе лишь витамин С: он служит материалом для синтеза кортикостероидных гормонов. Остальные витамины показаны только при хронической экземе.
МИФ. Поможет морская вода
На самом деле. Климатотерапия эффективна только при атопическом дерматите. А при экземе – постольку-поскольку. Полезен сам отдых от стрессов и волнений.
Вывод. Главное правило для всех: хорош тот курорт, где вы не будете испытывать никаких стрессов.
МИФ. Группа риска – люди определенного психологического склада: амбициозные, с задатками лидера
На самом деле. Экзема возникает у людей всех психологических типов. Хотя рискуют прежде всего те, у кого экземой страдал кто-то из предков. Не надо сбрасывать со счетов и другие факторы. Чаще экзема выбирает молодых женщин, нервничающих на работе, а после трудового дня вынужденных решать массу домашних проблем. Способствуют обострению экземы также стрессы и частый контакт кожи с бытовой химией. Впрочем, у мужчин причин для возникновения экземы тоже хватает.
Вывод. Мечта ученых – разработать тесты на предрасположенность к заболеванию. Но исследования в этой области пока еще не вышли за рамки экспериментов, причем не очень достоверных. Заболевание незаразно, несмотря на неэстетичный вид больных в период обострения.
Люди в черном
Экземой часто страдают люди, носящие черные носки или чулки. Оказывается, в состав большинства черных красителей входит парафенилендиамин – сильнейший аллерген. Но знают об этом либо старые опытные врачи – из своей практики, либо молодые ученые, которые пользуются переведенным на русский язык атласом-справочником Фицпатрика.
Почувствуйте разницу
Различить острую, подострую и хроническую форму экземы несложно, даже если вы столкнулись с нею впервые.
|
Форма экземы |
Признаки |
Прогноз |
| Острая | Интенсивное покраснение кожи, отечность пораженного участка (на ощупь горячий), образование мокнущих пузырьков. | Если через полтора-два месяца не наступает выздоровления, экзема переходит в подострую фазу. |
| Подострая | Все признаки острой экземы сглаживаются, но в месте поражения кожа утолщается. |
Если выздоровления не наступает, примерно через полгода процесс переходит в хроническую стадию. |
| Хроническая | Кожа в области поражения утолщена и покрыта чешуйками. На ощупь сухая, окраска не такая яркая. | Как ясно из названия, без лечения эта форма экземы может протекать неопределенно долго. |
Смотрите также:
Как можно вылечить экзему
Лечение экземы достаточно серьезная проблема дерматологии. Большое количество препаратов, которые используются в различных сочетаниях, вызывают затруднения у пациентов. Сложности с определением оптимальной схемы лечения возникают и у врачей из-за многообразия форм заболевания.
Часто недостаточная эффективность лечения объясняется низкой приверженностью пациентов терапии и нежеланием их бороться с предрасполагающими факторами.
Содержание статьи:
Мази
Ключевой элемент терапии экземы — мази и кремы. Объясняется это особенностями заболевания: экзема локализуется на кожных покровах, поэтому есть возможность с помощью топических (местных) лекарственных форм доставить действующее вещество прямо в очаг патологического процесса.
В лечении экземы используют три основных типа мазей:
- Гормональные.
- Негормональные.
- Комбинированные.
Гормональные мази
В состав мазей из первой группы входят синтетические аналоги глюкокортикоидных гормонов. Они обладаю сильным противовоспалительным действием, эффективно устраняют зуд, являющийся одним из ведущих симптомов экземы.
Недостатками гормональных мазей при экземе считаются:
- развитие привыкания, что снижает их эффективность при длительном применении;
- вероятность серьезных побочных эффектов из-за всасывания в кровь;
- нежелательность применения при грибковой экземе.
Условно гормональные мази от экземы можно разделить на несколько групп по силе действия.
Слабые гормональные мази (I класс). К ним относятся 0,5% преднизолоновая мазь и крем Локоид, их применяют у детей и беременных женщин, а также при небольших экзематозных очагах на лице и шее.
При экземе на лице используют глюкокортикоидные мази со слабым действием. Это позволяет избежать неприятных осложнений в виде атрофии кожи.
Мази с умеренным действием (II класс). Представители: Цинакорт, Афлодерм. Эти мази назначаются при неэффективности первой группы, при более распространенном воспалительном процессе. Наносить их на нежную кожу лица и шеи нужно с осторожностью.
Сильнодействующие мази (III класс). Назначаются врачами при упорном течении заболевания, для быстрого избавления от мучительных симптомов. Адвантан и Синафлан являются классическими представителями сильнодействующих топических глюкокортикоидов. Назначаются при профессиональной, аллергической и идиопатической экземе средней степени тяжести.
Сверхсильные мази (IV класс). К этой группе относится Содерм — мазь с мощным глюкокортикоидным эффектом. Применяется только очень короткими курсами, так как может вызвать атрофию кожи.
Последствия длительного применения гормональной мази. Отчетливо видны очаги атрофии на местах, где раньше были экзематозные очаги.
Конкретную гормональную мазь выбирает врач дерматолог с учетом особенностей течения заболевания и наличия противопоказаний. Общим для всех гормональных мазей является нежелательность применения их при микотической экземе, так как глюкокортикоиды способствуют мутации грибков и появлению резистентных к антибиотикотерапии штаммов. При назначении гормональной мази соблюдается ступенчатый подход: сначала пробуют лечение слабыми мазями, меняя их на более сильные при недостаточной эффективности предыдущей группы.
Гормональные мази не должны применяться с профилактической целью — их используют в острый период экземы.
Негормональные мази при экземе
К негормональным мазям от экземы относятся разнообразные моно- и поликомпонентные средства, задача которых состоит в смягчении кожных покровов, размягчении рогового слоя, борьба с зудом и инфекцией (грибками и бактериями).
Мази без глюкокортикоидов используются для лечения экземы с несильно выраженным воспалительным компонентом, для лечения неосложненных форм. Цель применения: в снижение интенсивности кожного зуда. Профилактика обсеменения микроорганизмами, смягчение кожных покровов, активации/я регенерации кожи.
Негормональные мази можно использовать значительно чаще и более длительное время. Обычно их наносят на чистую кожу до 4 раз в сутки, курс лечения может длиться до 3-4 недель.
Наиболее часто используемые при экземе мази:
- Борно-нафталановая. Входящие в состав компоненты обладают смягчающим, умеренным антисептическим действием. После впитывания в кожу через несколько минут отмечается подсушивающее действие за счет входящего в состав цинка.
- Салициловая. Обладает выраженным кератолитическим действием — размягчает мозолеподобные образования, возникающие при длительном рецидивирующем течении экземы.
- Скин-кап. Помогает при сухой экземе, смягчая кожу и стимулируя заживление микротрещин. Обладает также умеренным противогрибковым и антибактериальным действием. Имеет минимум побочных эффектов, применяется обычно курсами по 1,5-2 недели.
- Мази с серебром (Аргосульфан, Эбермин, Дермазин). Эта препараты за счет содержания в них ионов серебра обладают некоторым антибактериальным эффектом, но при этом лишены недостатков в виде побочных эффектов антибиотиков. Серебросодержащие мази обладают выраженным регенеративным действием. Особенно полезны они при травматической и варикозной экземах.

Комбинированные мази
Разработаны мази и кремы, содержащие сразу несколько активных компонентов, одним из которых является глюкокортикоидный гормон, а другим — антибиотик или антимикотик (противогрибковый препарат). Комбинации нескольких препаратов в одной лекарственной форме позволяет оптимизировать лечение — можно ограничиться нанесением только одной мази, содержащей нужные компоненты, а не чередовать нанесение нескольких средств.
Торговых названий у комбинированных мазей много: Тридерм, Акридерм ГК, Акридерм Гента, Ауробин и другие. Выбор мази должен учитывать форму экземы.
При микробной экземе необходимо пользоваться мазями с антибактериальным компонентом. При микотической экземе применение гормональных мазей должно быть ограничено, но комбинированные препараты в некоторых ситуациях применять разрешается — окончательное решение принимает врач. При варикозной экземе нанесение трехкомпонентной мази имеет профилактическое значение — позволяет снизить риск присоединения грибковой флоры.
Основная статья: Мази и крема от экземы
Таблетки
Таблетированные формы лекарственных препаратов при экземе назначаются достаточно редко. Основанием для их применения является развитие генерализованного процесса или устойчивость патологии к местным средствам. В таблетках могут быть назначены гормоны, антигистаминные препараты и противогрибковые средства.
Гормоны в таблетках при экземе назначают в минимальной дозе и начинают отменять их как можно раньше при появлении положительного эффекта.
В редких случаях при часто рецидивирующей, волнообразно протекающей экземе таблетки преднизолона назначают в поддерживающей дозировке.
Антигистаминные препараты (Лоратадин, Цетрин, Супрастин) назначают в таблетках при выраженном кожном зуде, не купируемом с помощью мазей. Иногда достаточно одной таблетки для купирования зуда, а иногда приходится принимать их весь период обострения — до 5-10 дней.
Флуконазол, Флюкостат и другие системные противогрибковые средства в таблетках назначаются при выраженном распространенном процессе. Могут комбинироваться с мазями для повышения эффективности.
В качестве сопутствующей терапии в таблетках и капсулах назначают витамины и микроэлементы (Нейровит, Декамевит). Рекомендован профилактический прием этих средств — в период ремиссии. Режим дозирования этих препаратов определяется инструкцией по применению.
Длительно протекающая экзема доставляет весьма неприятные ощущения пациентам, поэтому врачи рекомендуют прием легких седативных препаратов, устраняющих тревожность, снимающих психоэмоциональное напряжение (Сонапакс, Ново-Пассит, Персен).
Для уменьшения выраженности побочных эффектов гормональных препаратов и антибиотиков, с целью дополнительной десенсибилизации, врачи назначают: сорбенты (активированный уголь, сорбифер), ферменты (панкреатин, креон), про- и эубиотики (бифиформ, линекс и другие). Продолжительность приема препаратов этой группы составляет 1-2 недели.
Основная статья: Таблетки от экземы
Инъекции
Впервые возникшая экзема или яркое обострение хронического заболевания являются основаниями для госпитализации пациента в дерматологический стационар. В условиях больницы могут быть назначены лекарственные препараты в уколах и капельницах.
Используются несколько препараты разных фармакологических групп.
- Гормональные средства. При очень сильном воспалении в первые дни после начала заболевания гормоны могут быть введены внутримышечно или внутривенно. Это позволяет максимально быстро реализовать их лечебный эффект.
- Противовоспалительные средства. На начальной стадии болезни возможно применение нестероидных противовоспалительных средств (анальгина, кеторолака). При неэффективности после 1-2 инъекций дальнейшее применение препаратов этой группы нецелесообразно.
- Антигистаминные. Инъекции димедрола или супрастина позволяют гораздо быстрее устранить кожный зуд. Обычно достаточно нескольких инъекций для наступления достаточно стойкого терапевтического эффекта, после которого можно перейти на таблетированные формы.
- Десенсибилизирующие. Уменьшить напряженность иммунной системы можно с помощью таких средств, как тиосульфат натрия, глюконат кальция, хлористый кальций. Назначается они обычно курсом по 1-2 капельницы в сутки на 4-10 дней.
- Метаболические. К этой группе относятся витамины группы В (тиамин, пиридоксин), аскорбиновая кислота. Применяются в виде внутримышечных или внутривенных инъекций. Позволяют коже ускорить процесс регенерации.
Лекарственные средства в инъекциях не являются панацеей от экземы — не следует ждать от их применения мгновенного результата. Даже вводимые внутривенно гормональные средства реализуют свой эффект через 1-1,5 часа. Капельницы и инъекции лекарств при экземе должны применяться только в условиях лечебного учреждения.
Физиотерапия
Методы физиотерапевтического воздействия не являются основными — они применяются в качестве сопутствующего лечения, позволяющего ускорить выздоровление. Их основная задача состоит в снижении риска рецидивов болезни. Физиотерапевтические методики достаточно разнообразны.
Талассотерапия. Солевые ванны, грязи и наложение на кожу водорослей — все это позволяет уменьшить воспаление на коже, подсушивает кожные покровы. Наибольшая эффективность отмечается при мокнущей экземе. Средний курс талассотерапии — 7-8 дней.
Лазеротерапия. Облучение кожных покровов с помощью лазерного излучения стимулирует рост здоровой кожи, сокращает частоту обострений, увеличивает продолжительность ремиссии. На курс требуется от 7 до 14 процедур. Подходит для лечения экземы на лице.
Лечебный электрофорез. Воздействие электрического тока с четко заданными параметрами ускоряет всасывание лекарственных веществ. Электрофорез с антигистаминными средствами ускоряет наступление терапевтического эффекта и значительно пролонгирует его.
Магнитотерапия. Магнитные поля определенной конфигурации при воздействии на очаги экзематозных высыпаний уменьшают выраженность кожного зуда, облегчают заживление кожных дефектов. Может применяться как при мокнущей, так и при сухой экземе. Варикозная экзема является относительным противопоказаниям — предварительно нужно выяснить, нет ли в венах тромбов, которые могут оторваться.
УФ-терапия. Облучение кожных покровов ультрафиолетовыми лучами должно проводиться в период стойкой ремиссии. Глубина проникновения УФ-лучей составляет 1 мм, что достаточно для оказания местного иммуностимулирующего действия. Фототерапия назначается только после пробного облучения небольшого участка кожи, чтобы избежать возникновения фотодерматоза.
Криотерапия. Охлаждение участков кожи посредством жидкого азота способствует улучшению процесса деления клеток, что ведет к ускорению заживления кожи. Криотерапия назначается короткими курсами по 4-7 процедур (1 процедура в день).
Применение физиотерапии не рекомендуется в период обострения — можно усугубить течение болезни.
Комплекс физиотерапевтических процедур подбирается для каждого пациента индивидуально врачом-физиотерапевтом. Должны быть приняты во внимания все сопутствующие заболевания, определены возможные противопоказания к каждому методу. Не стоит думать, что физиотерапия совершенно безвредна для организма.
Экстракорпоральная детоксикация
При любой форме экземы, но особенно при истинной экземе, показали свою эффективность способы “очистки” крови вне организма. Суть этих методов заключается в пропускании крови через специальные фильтры, в результате чего из нее удаляется часть биоактивных веществ, ответственных за воспаление, и другие продукты биодеградации (разрушения клеток). Применяют несколько подобных методов.
Плазмаферез. Во время этой процедуры кровь разделяется на две фракции: плазму и форменные элементы. Плазма удаляется, а ее дефицит восполняется солевым раствором, форменные элементы крови возвращаются назад в кровеносное русло пациента. На курс лечения требуется от 4 до 10 процедур, выполняемых с интервалом в 1-3 дня.
Плазмаферез и другие способы экстракорпоральной детоксикации помогают быстро “очистить” кровь от провоцирующих экзему шлаков.
Криоаферез. Более сложная процедура, при которой производят вымораживание плазмы с удалением криопреципитата (незамерзшей части плазмы). Имеет меньше осложнений и последствий. На курс требуется до 10 процедур.
Каскадная фильтрация. Суть этой методики в том, что плазма пропускается через фильтры, отсеивающие часть крупных молекул, а все остальное возвращается в кровеносное русло. Это еще более тонкий процесс очистки плазмы. Обычно проводят 5-8 процедур на курс лечения.
Перечисленные методы гравитационной хирургии при экземе должны использоваться только при отсутствии противопоказаний со стороны пациентов. Взвешивать соотношение риска и пользы должны совместно врачи дерматологи и врачи гравитационной хирургии крови.
Рекомендации
Во время лечения нужно строго придерживаться врачебных рекомендаций. Нельзя самостоятельно производить коррекцию частоты применения мазей и употребления лекарств. Даже при нанесении мази эффект может быть отсроченным — необходимо выждать несколько дней для адекватной оценки терапевтического действия. Попытки применять мази, особенно содержащие гормоны, чаще, чем назначил врач, могут привести к осложнениям в виде токсического системного действия этих препаратов.
Во время обострения экземы не следует принимать водные процедуры: душ, ванну. Очищать кожу перед нанесением мази следует промакиванием экзематозных очагов чистым бинтом, можно смочить его раствором танина или фурацилина. Обработка очагов экземы агрессивными антисептиками (спиртом, мирамистином, марганцовкой) запрещена — можно вызвать ожог кожи.
Пациентам с экземой не следует подвергать кожу воздействию холода, жары, сильного ветра. При локализации экземы на лице, при выходе на улицу можно прикрыть лицо маской.
Личная гигиена, соблюдение гипоаллергенной диеты позволяют значительно уменьшить частоту обострений экземы. Для гигиенических процедур следует использовать гипоаллергенные, неароматизированные мыла и моющие средства.
Видео про экзему
Врачи рассказывают, что при лечении экземы необходимо обращать внимание и на состояние желудочно-кишечного тракта. Обсуждается устранение аллергического компонента как способа повышения успешности лечения.
Прогноз
Успешность лечения экземы зависит от ее формы и причины, ее вызвавшей. При истинной экземе высок риск перехода болезни в хроническую форму. Объем лечения — мази, таблетки или инъекции — определяет врач, исходя из степени активности заболевания. Приверженность врачебным назначениям позволяет достичь стойкой ремиссии на многие месяцы и годы. Лечение экземы это сложный и длительный процесс, поэтому пациенту нужно набраться терпения.
Экзема: причина заболевания, провоцирующие факторы
Название заболевания – экзема, произошло от греческого слова, в переводе означающего «кипеть» или «вскипать». Таким определением эта патология обязана одному из основных симптомов. Проявляется он в виде множества мелких, наполненных жидкостью пузырьков, похожих на те, которые образуются на поверхности воды при её закипании.
Механизм развития
Экзему принято относить к нервно-аллергическим заболеваниям, которые иногда называют еще псевдоаллергиями. От обычной, привычной аллергии их отличает то, что возникать они могут на нервной почве, после перенесённых стрессов, хронической усталости и недосыпания. Хотя это далеко не единственные причины развития экземы.
По данным врачей-дерматологов, на долю экземы приходится примерно 35–40% от общего количества кожных заболеваний. Причем женщины подвержены этому недугу в большей степени, чем мужчины.
Независимо от причины возникновения экземы механизм её развития всегда один. В ответ на агрессивное воздействие различных веществ или факторов в организме запускается реакция «антиген-антитело». Другими словами, на проникновение чужеродных веществ-антигенов иммунная система начинает вырабатывать свои защитные факторы – антитела.
При их взаимодействии происходит выработка таких веществ, как гистамин, серотонин и лимфокины. В обычной ситуации эти вещества никак не влияют на кожу. Но из-за повышенной чувствительности организма, которая бывает при экземе, они оказываются слишком агрессивными. Вследствие чего на коже и появляется зуд, покраснение и высыпания.
Что известно об экземе?
До сих пор единого мнения среди врачей по поводу того, что же именно вызывает это заболевание, не существует. Причин всегда несколько. Причем различаются они в зависимости от того какая именно форма патологии развивается. Достоверно на сегодняшний день известно, пожалуй, только три факта:
- Заболевание не является заразным. То есть, находясь в контакте с кем-то страдающим этим недугом, себе вы его не получите.
- Склонность к экземе способна передаваться генетически. У людей, страдающих этой патологией, врачи-генетики обнаружили мутацию гена отвечающего за формирование защитных свойств кожи, из-за которого она становится более чувствительной к воздействию негативных факторов. Причем возникать такая мутация может не только по причине экземы у кого-то из родственников, но и при наличии астмы или сезонных аллергий, таких, например, как сенная лихорадка.
- Несмотря на механизм развития схожий с тем, который запускается при аллергиях, экзему нельзя полностью отнести к аллергическим заболеваниям. Ведь порой её провоцируют совершенно другие факторы.
Причины
Экзема относится к заболеваниям, которые принято называть полиэтиологическими. Другими словами, причин запускающих её механизм всегда несколько и сочетают они в себе как внешние, так и внутренние факторы. Единой, точной причины развития воспаления на коже при экземе просто не существует. К общим факторам, относятся:
- Воздействие агрессивных веществ и факторов. Причем это могут быть как распространённые аллергены, например, моющие средства, так и слишком резкие для организма изменения температуры или влажности.
- Длительные или кратковременные, но сильные стрессы, нервное напряжение, переутомление.
- Постоянные нарушения режима работы и отдыха.
- Заболевания желудочно-кишечного тракта.
- Заболевания печени, нарушающие её способность выводить из организма вредные вещества.
- Заболевания эндокринной системы, особенно такие как сахарный диабет или проблемы связанные с щитовидной железой.
- Нарушения гормонального фона в период полового созревания или менопаузы. Также с этим фактором связано возникновение экземы после родов.
Частота и интенсивность заболевания будет зависеть от того, как долго вы контактируете с веществами вызывающими аллергию, от его количества, а также от индивидуальных особенностей организма.
Однако помимо общих причин есть факторы, которые провоцируют какой-то определенный вид заболевания кожи. Они могут появляться самостоятельно или же присоединяться к уже существующим. Как правило, врачи классифицируют различные виды экземы именно по ним.
Идиопатическая или истинная форма
Особенностью такой экземы является то, что её всегда провоцирует несколько факторов и выделить среди них какой-то один ведущий невозможно. Еще одно отличие этого заболевания от других форм заключается в том, что истинная экзема в большинстве случаев переходит в хроническую.
Идиопатическая форма возникает при сочетании нервных факторов, заболеваний сосудов и нарушений в иммунной системе. Именно такая триада является ведущей при этой форме. Появляется она в виде нескольких красных пятен на поверхности сухой и неповрежденной кожи. Затем образуются характерные пузырьки, а отдельные пятна могут сливаться в обширные области. В тяжелых случаях, при присоединении инфекции, такая экзема может переходить в микробную.
Микробная форма
Возникновение микробной экземы всегда связано с реакцией иммунной системы на попавшие в организм грибки, вирусы и бактерии. Наиболее частые возбудители – стрептококки или стафилококки и грибки Candida. Реже её провоцируют такие бактерии, как клебсиелла или нейсеррия.
Обычно микробная форма развивается рядом с ранами, ссадинам, ожогами или над поврежденными суставами. Иногда её появление способен спровоцировать кариес зубов, хронические воспаления гайморовых пазух или миндалин.
Также причины экземы могут быть связаны с любыми другими заболеваниями кожи, сопровождающимися нарушением её целостности и защитной функции. Например, микробная форма может возникать на фоне варикозной болезни вен. Вызывать её может и лимфидема – патология, характеризующаяся отеком тканей, как правило, нижних конечностей, из-за поражения лимфатической системы.
Себорейная форма
Развивается на фоне себореи или одного из её осложнений – себорейного дерматита. Первоначальная патология связана с нарушениями функций сальных желез, при которых они начинают работать с повышенной интенсивностью. Излишек выделяемого кожного сала приводит к образованию бело-желтых бляшек, которые часто принимают за обычную перхоть.
Однако сальные железы не единственная причина, провоцирующая себорею и экзему. В 1874 году у страдающих этим недугом на коже был обнаружен грибок Pityrosporum ovale. Из-за этого себорейную экзему какое-то время рассматривали как микробную. Собственно в самом грибке ничего опасного нет, он живет на коже головы и в норме. Однако, у людей, страдающих себореей из-за сниженного иммунитета, его количество увеличивается до 60% от общего количества микроорганизмов и тем самым провоцирует развитие экземы.
Помимо этого вида грибка, экзему при себорее могут вызывать грибки Candida и стафилококки. Хотя эти возбудители встречаются намного реже. Поражает себорейная экзема, как правило, волосистую часть головы, брови и подбородок.
Послеродовая и детская формы
Два вида экземы, которые часто возникают одновременно у мамы в послеродовом периоде и у малыша в возрасте от двух недель. Послеродовую форму обычно провоцируют два фактора. Во-первых, это стресс и нервное напряжение, которым часто сопровождается этот период. Во-вторых, ослабление иммунитета из-за беременности. Особенностью этого вида является то, что со временем она может проходить самостоятельно и довольно редко возвращается.
Также в послеродовой период часто возникает экзема молочных желез, связанная с их травмированием при кормлении. Опасно такое заболевание часто присоединяющейся грибковой или бактериальной инфекцией и переходом в микробную форму.
Детская форма появляется у малышей, генетически предрасположенных к этому заболеванию. Помимо общих причин, таких как воздействие аллергенов, она может появиться при несбалансированном питании мамы и даже от контакта с синтетическими тканями. Предрасполагающим фактором в этом случае будут еще и осложнения во время беременности, наличие у матери хронических инфекций или других заболеваний.
Профессиональная форма
Этот вид экземы чаще всего поражает работников пищевой, химической, машиностроительной или фармацевтической промышленности. Обычно её вызывают такие агрессивные вещества, как соли никеля и хрома, цемент, штукатурные смеси, различные краски, формальдегид, скипидар, синтетические смолы, стекловолокно и моющие вещества. Дополнительным фактором становиться частое травмирование кожи. Свою роль играют и неблагоприятные условия труда, например, слишком сухая или слишком влажная атмосфера в помещении.
Еще одним фактором провоцирования является наличие контактного дерматита. Обычно для уменьшения симптомов такого заболевания бывает достаточно убрать вещества, вызывающие аллергию. Однако при повторном контакте с такими веществами экзема возвращается и всегда протекает в более тяжелой форме и часто переходит в микробную.
По наблюдениям врачей-дерматологов чаще экзема появляется в идиопатической форме. Второе место принадлежит микробной, а вот профессиональная, послеродовая и себорейная встречаются намного реже.
Что такое триггеры?
Триггерами называют вещества, которые сами по себе экзему вызвать неспособны. Но при наличии других причин могут сыграть роль пускового крючка для всего механизма развития заболевания или же ухудшить уже существующее состояние. К ним относятся:
- Любые раздражающие вещества, находящиеся в окружающей среде, например, пыль, песок, споры и семена растений, шерсть животных, сигаретный дым.
- Парфюмерия и различные косметические средства, в особенности декоративная косметика, содержащая различные отдушки и красители.
- Простудные заболевания или грипп, которые снижают эффективность иммунной системы организма.
- Погрешности в рационе. Спровоцировать экзему может употребление копченых, соленых, острых, жирных продуктов, чеснока, майонеза, рыбных консервов, макаронных изделий, меда, шоколада и кофе. Среди овощей и фруктов роль триггеров способны сыграть картофель, цитрусовые, ананас, киви, томаты, бананы и красные сорта яблок. Под запрет также попадают все виды алкоголя и табака.
- Возраст. Врачами было замечено, что чем старше женщина на момент рождения малыша, тем больше вероятность появления у него детской экземы, а у неё послеродовой.
Помимо этого роль триггера может сыграть любое воздействие на кожу, делающее её слишком сухой или, наоборот, переувлажненной. Например, экзему может вызвать длительное нахождение в воде. Слишком высокая или, наоборот, слишком низкая температура окружающей среды. Неблагоприятный климат, в котором вы проживаете длительное время. Иногда даже обычный контрастный душ или слишком теплая ванна могут дать толчок к появлению воспаления на коже.
Не всегда возможно точно выяснить из-за чего именно возникла болезнь. Поэтому лечение экземы должно носить комплексный характер и включать в себя препараты, действующие на несколько причин сразу. При своевременном обращении к врачу экзема обычно проходит без последствий.

