Красные пятна на теле у взрослого чешется фото: Пятна на коже — виды, причины, диагностика и лечение
Откуда берётся сыпь на теле и что с этим делать
2 июля 2020 Ликбез Здоровье
Иногда достаточно просто подождать.
Сыпь на теле — распространённое явление. Чаще всего она не вредит здоровью: мелкие красные пятнышки, прыщики, пузырьки портят внешний вид, чешутся, но довольно быстро исчезают сами собой.
Однако иногда высыпания могут быть симптомами серьёзных и даже опасных для жизни нарушений.
Когда надо срочно обратиться к врачу
Как можно быстрее идите к терапевту, дерматологу, в ближайшее отделение неотложной помощи или вызывайте скорую помощь, если:
- Сыпь распространилась по всему телу.
- Сыпь сопровождается жаром. Температура выше 38,3 °C указывает на острый воспалительный процесс.
- Сыпь на теле появилась внезапно и становится всё гуще. Это может быть признаком мощной аллергической реакции, которая рискует перерасти в отёк Квинке или даже анафилактический шок. Будьте особенно внимательными, если сыпь появилась в районе лица и шеи.
 Если заметите, что становится сложно дышать, немедленно набирайте 103 или 112.
Если заметите, что становится сложно дышать, немедленно набирайте 103 или 112. - Сыпь идёт пузырьками. То есть на месте многочисленных красных пятнышек начинают появляться наполненные жидкостью пузыри.
- К высыпаниям больно прикасаться.
- Сыпь на теле сильно зудит, и вы легко расчёсываете её до крови. В этом случае есть риск занести в ранки инфекцию и получить заражение крови.
Если угрожающих симптомов нет, выдыхайте. Скорее всего, ничего страшного с вами не происходит.
Сейчас читают 🔥
- Что делать, если держится температура 37 °С
Каковы причины сыпи на теле
Зачастую с ходу определить, откуда взялись высыпания, сложно. Вот несколько наиболее распространённых вариантов.
Укусы насекомых
Открыть изображение
Закрыть
Укус комара или, положим, пчелы опознать легко: на его месте возникает округлая плотная припухлость, которая чешется или болит. С сыпью такое повреждение кожи не перепутаешь. Но есть насекомые, чьи укусы похожи на высыпания. Это, например, блохи — постельные или песчаные.
С сыпью такое повреждение кожи не перепутаешь. Но есть насекомые, чьи укусы похожи на высыпания. Это, например, блохи — постельные или песчаные.
Если зудящие красные точки на коже вы обнаружили с утра или после пляжа, возможно, вас искусали.
Фотоаллергия
Открыть изображение
Закрыть
Она же — аллергическая реакция на ультрафиолет («солнечное отравление»). Сыпь при этом может быть разной:
- мелкие зудящие покраснения;
- прыщики телесного цвета, на ощупь похожие на наждачную бумагу;
- волдыри;
- пятна отчётливого красного цвета, стремящиеся слиться в единое целое.
Чаще всего аллергия на солнце возникает из‑за того, что при загаре на коже присутствовало какое‑то вредное вещество — крем, лосьон, лекарственное средство, сок растения — и ультрафиолет превратил его в аллерген. Другой вариант: вы принимаете лекарство, из‑за которого кожа стала чувствительной к солнцу.
Контактный дерматит
Открыть изображение
Закрыть
Возникает, когда на кожу попадает какое‑то токсичное вещество (аллерген) и эпидермис в ответ реагирует раздражением и высыпаниями. Аллергенами нередко выступают:
Аллергенами нередко выступают:
- Сок или пыльца некоторых растений, например ядовитого плюща или крапивы. Кожная реакция на пыльцу крапивы настолько распространена, что характерную сыпь на коже называют крапивницей.
- Латекс.
- Некоторые металлы, которые могут содержаться в бижутерии, заколках для волос, брелоках для ключей. Чаще всего аллергия возникает на никель, кобальт, хром, медь.
- Различные косметические продукты — от кремов до туалетной воды.
- Красители в дешёвой одежде.
Аллергия на лекарства
Открыть изображение
Закрыть
Высыпания и зуд могут быть побочными эффектами некоторых препаратов, например антибиотиков. Если вы недавно начали принимать новое лекарство, загляните в инструкцию. Заодно проверьте, нет ли там упоминания о том, что препарат имеет фотосенсибилизирующий (то есть повышающий чувствительность к солнечному свету) эффект.
Поллиноз
Открыть изображение
Закрыть
Он же — аллергия на пыльцу. Этот вариант можно заподозрить, если сыпь появилась на фоне других признаков аллергической реакции:
Этот вариант можно заподозрить, если сыпь появилась на фоне других признаков аллергической реакции:
- насморка;
- слезящихся глаз;
- навязчивого кашля или чихания.
Пищевая аллергия
Открыть изображение
Закрыть
Может проявлять себя как крапивницей, появляющейся на разных участках тела, так и алыми высыпаниями на щеках (этот симптом более характерен для маленьких детей).
Самыми распространёнными продуктами‑аллергенами считаются:
- яйца;
- молоко;
- арахис и лесные орехи;
- рыба и ракообразные;
- пшеница;
- соя.
Инфекции кожи
Сыпь может появляться из‑за бактерий, грибков, вирусов, атакующих эпидермис.
Например, при стригущем лишае возникают округлые зудящие пятна с яркой каймой. Эта грибковая инфекция, вопреки стереотипам, может атаковать не только волосистую часть головы, но и любой другой участок кожи.
Открыть изображение
Закрыть
Пример вирусной инфекции — контагиозный моллюск. Это заболевание даёт о себе знать выпуклыми красновато‑коричневыми и, что важно, твёрдыми бугорками диаметром 1–5 мм, которые могут появиться на любом участке тела. Несмотря на название, никакой моллюск под кожей не живёт. Это реакция кожи на вирус.
Это заболевание даёт о себе знать выпуклыми красновато‑коричневыми и, что важно, твёрдыми бугорками диаметром 1–5 мм, которые могут появиться на любом участке тела. Несмотря на название, никакой моллюск под кожей не живёт. Это реакция кожи на вирус.
Открыть изображение
Закрыть
Что делать, если появилась сыпь на теле
Симптомы, при которых надо как можно быстрее обратиться к врачу, описаны выше. Если у вас их нет, можно попробовать справиться с сыпью в домашних условиях.
- Следите за чистотой кожи. Утром, вечером и по мере загрязнения аккуратно промывайте её тёплой водой и мягким мылом без запаха. Пока сыпь не сойдёт, откажитесь от использования жёстких мочалок и щёток.
- Носите одежду из мягких и дышащих тканей. Раздражённая кожа должна дышать.
- Контролируйте влажность воздуха в помещении, где вы находитесь. Оптимальное значение — 40–60%.
- Исключите из рациона продукты — потенциальные аллергены.
- Если сыпь возникла после того, как вы начали пользоваться новой косметикой, на время откажитесь от неё.
 И проследите за своим состоянием.
И проследите за своим состоянием. - Увлажняйте кожу. Это уменьшит зуд и поможет эпидермису быстрее восстановиться. Лучше всего наносить увлажняющие средства сразу после душа или ванны. Пользуйтесь только гипоаллергенными кремами, лосьонами или гелями.
Если зуд настолько силён, что вы не можете о нём забыть, проконсультируйтесь с дерматологом или терапевтом. Врач порекомендует антигистаминные лекарства или аптечные мази, которые помогут снизить неприятные ощущения.
Обратиться к врачу стоит и в том случае, если сыпь не уменьшается спустя день‑два или кажется вам необычной, необъяснимой, вызывает беспокойство. Медик поставит точный диагноз и назначит наиболее эффективное лечение.
Читайте также 🧐
- Что такое экзема, какой она бывает и как её лечить
- Откуда берутся прыщи на спине и как от них избавиться
- Что такое скарлатина, как её распознать и лечить
- Почему появляется сыпь у ребёнка и что с ней делать
- Ветрянка у детей и взрослых: как не заболеть и как лечиться
когда обычная сыпь может стать сигналом венерологического заболевания?
Сыпь на теле может стать свидетельством многих заболеваний – грибок, бактериальные поражения, чесотка, демодекоз, и прочие, не самые приятные болезни, сопровождаются сыпью.
Причину сыпи обычно определяют после лабораторных исследований, которые заключаются в сдаче анализов крови и соскобе кожи. Нередко врач может назначить процедуру дерматоскопии (визуальный осмотр участка кожи микроскопом) и диаскопии (осмотр с применением специального медицинского шпателя).
Однако возникновение сыпи у взрослых нередко может указывать на наличие венерологических заболеваний, которые требуют скорейшего лечения.
В этой статье мы расскажем, как распознать опасную сыпь на теле и отличить ее от безобидной сыпи, которую вполне можно быстро вылечить у врача-дерматолога.
Сыпь на теле при венерологических заболеваниях: чем она отличается от обычной сыпи?
Обычная сыпь на теле при кори, краснухе, тифе, ветрянке или аллергии может выглядеть примерно вот так:
Также сыпь можно поделить на различные категории, исходя из ее внешнего вида. Ниже приведены виды сыпи и заболевания, при которых она появляется.
Волдыри – они часто появляются при укусах насекомых, ожогах крапивой, токсикодермии. Волдыри, как правило, проходят самостоятельно, их можно быстро вылечить с помощью средств, купленных в ближайшей аптеке.
Волдыри, как правило, проходят самостоятельно, их можно быстро вылечить с помощью средств, купленных в ближайшей аптеке.
Пятна – обычно это локальное изменение цвета кожи, такое как покраснение или, наоборот, обесцвечивание. Пятна могут появиться при дерматите, тифе или витилиго.
Узелки – они отличаются от цвета кожи, рельефны и структурны, имеют размеры до 3-х сантиметров, и обычно появляются от заболеваний таких как экзема, плоский лишай, псориаз или дерматит.
Пурпуры – это кожные кровоизлияния, которые возникают при плохой свертываемости крови, дефиците витамина С или лейкозе.
Эритремы – выпуклые высыпания ярко-красного цвета, которые проявляют себя при аллергии на лекарственные препараты, пищевые продукты и другого рода раздражители.
Пузырьки – это самый неприятный вид сыпи. Они, как раз, свидетельствуют о наличии герпеса, ветрянки, экземы, лишая или дерматита.
Как выглядит сыпь при венерологических заболеваниях?
Каждое венерологическое заболевание проявляет себя по-разному. Именно поэтому в данной статье мы опишем самые явные виды сыпи, которая возникает при самых известных венерических болезнях.
Именно поэтому в данной статье мы опишем самые явные виды сыпи, которая возникает при самых известных венерических болезнях.
При сифилисе сыпь имеет обильные, узелковые или гнойничковые элементы, которые сгруппированы на отдельных участках кожи в определенной форме – колец, дуг или гирлянд. Они располагаются чаще на волосистой части головы, туловище, ладонях и подошвах. Однако важно не спутать подобную сыпь с той, что бывает при псориазе, лишае или себорее. С этим поможет врач-дерматовенеролог, к которому стоит обратиться сразу же после обнаружения подобной сыпи.
При гонококковой инфекции кожные высыпания располагаются у пораженных суставов и имеют небольшой диаметр от 1-го до 5-ти миллиметров. Обычно они начинаются как маленькие пятна, а после превращаются в гнойнички.
Герпес проявляет себя также с помощью сыпи – пузырьки, которые после превращаются в эрозии, появляются на гениталиях человека, с их появлением следует как можно быстрее обратиться к врачу-дерматовенерологу.
Подведем итоги
Как правило, сыпь, которая свидетельствует о наличии венерических заболеваний, чаще сопровождается зудом, краснотой в области наружных половых органов и перетекает в эрозии и изъявления. Однако если заметить ее на ранней стадии и обратиться к врачу, подобных последствий может и не быть.
Болезнь Стилла: причины, симптомы и лечение
Болезнь Стилла с началом во взрослом возрасте (AOSD) относится к редкому воспалительному состоянию, поражающему несколько органов и обычно проявляющемуся у молодых людей. Симптомы обычно включают лихорадку, сыпь и боль в суставах.
AOSD описывает редкое системное воспалительное заболевание, поражающее взрослых. Это похоже на системный ювенильный идиопатический артрит (ЮИА), который является серьезным типом ювенильного идиопатического артрита (ЮИА). Однако отличительная разница, как следует из названий, заключается в том, что AOSD возникает у взрослых, тогда как SJIA развивается в возрасте до 16 лет. Название происходит от имени сэра Джорджа Фредерика Стилла, который открыл это заболевание.
В этой статье мы более подробно обсудим болезнь Стилла у взрослых, включая ее возможные причины, симптомы и методы лечения.
AOSD — редкое аутовоспалительное заболевание, поражающее весь организм. Причина этого состояния неизвестна, но оно приводит к характерным симптомам, включая лихорадку, розовую сыпь и боль в суставах. AOSD проявляется во взрослом возрасте, в большинстве случаев в возрасте от 16 до 35 лет. Выделяют два пика в возрасте дебюта: 15–25 лет и 36–46 лет.
Имеющиеся данные свидетельствуют о том, что AOSD имеет предполагаемую заболеваемость 0,14–0,40 случаев на 100 000 человек и распространенность 1–34 случая на 1 миллион человек. Врачи обычно диагностируют AOSD, когда во взрослом возрасте развиваются определенные симптомы. Однако некоторые эксперты в области здравоохранения также используют этот термин для описания лиц с сЮИА, достигших совершеннолетия.
Симптомы, течение и тяжесть AOSD варьируются от человека к человеку. Состояние может появиться внезапно и исчезнуть. У человека может развиться и испытать один эпизод, а затем не иметь симптомов в течение нескольких лет. У других людей состояние сохраняется. Три характерных симптома, присутствующие в 75–95% пострадавших:
У человека может развиться и испытать один эпизод, а затем не иметь симптомов в течение нескольких лет. У других людей состояние сохраняется. Три характерных симптома, присутствующие в 75–95% пострадавших:
- Лихорадка: У человека может наблюдаться лихорадка выше 39°C, которая повторяется ежедневно и нормализуется между пиками. Это часто происходит в конце дня и предшествует другим симптомам.
- Сыпь: Видимый симптом AOSD — макулопапулезная сыпь розового или лососевого цвета, не вызывающая зуда. Сыпь преимущественно появляется на туловище и частях конечностей около туловища. Тепло или растирание кожи может вызвать сыпь.
- Боль в суставах: Первоначально боль в суставах может быть легкой и преходящей, затрагивая менее пяти суставов. Обычно поражаются суставы коленей, запястий и лодыжек. Однако он может прогрессировать и стать тяжелым и разрушительным, поражая несколько суставов, в том числе мелкие.
Другие распространенные симптомы включают:
- мышечную боль, которая усиливается при лихорадке
- фарингит
- боль в горле, которая повторяется во время обострения болезни
- увеличение лимфатических узлов
- увеличение селезенки
Между тем, менее распространенные симптомы могут включать:
- увеличение печени
- воспаление наружной оболочки легких
- воспаление сердечной ткани
- боль в животе по трем основным схемам:
- Монофазный: Это относится к единичному эпизоду симптомов, которые могут длиться от недель до месяцев, но сохраняются менее года.

- Полифазный или прерывистый: Это описывает, когда у человека развивается более одного эпизода симптомов. Между эпизодами у человека могут отсутствовать симптомы в течение недель или лет, а последующие эпизоды, как правило, короче и менее тяжелы.
- Хроническая форма: При хронической форме симптомы сохраняются с течением времени.
В настоящее время исследователи не уверены в причине AOSD и называют это состояние идиопатическим. Однако они считают, что определенную роль может играть сочетание генетических факторов и инфекции, которая действует как спусковой крючок.
Некоторые данные свидетельствуют о том, что гены, которые продуцируют белки, помогающие опосредовать воспаление, вероятно, играют роль в развитии этого состояния. Например, такие гены, как IL1A и TNFRSF1A , предоставляют инструкции для создания белков, называемых интерлейкином-1 альфа и рецептором 1 фактора некроза опухоли, соответственно.
 Высокая активность этих белков характерна для пациентов с AOSD.
Высокая активность этих белков характерна для пациентов с AOSD.Точно так же некоторые инфекционные агенты могут вызывать или усугублять симптомы AOSD. Среди них могут быть:
- Yersinia enterocolitica
- Mycoplasma pneumoniae
- цитомегаловирус (ЦМВ)
Таким образом, AOSD может быть реактивным заболеванием, при котором определенные инфекции действуют как триггеры.
В настоящее время исследования показывают, что нет известных факторов риска и, как правило, нет семейного анамнеза. Симптомы обычно проявляются в возрасте до 40 лет, и условия могут быть немного более распространены у женщин.
Не существует единого теста, позволяющего отличить AOSD от других состояний. Врач обычно ставит диагноз AOSD с помощью:
- комплексного клинического обследования и сбора анамнеза
- выявления характерных признаков
- исключения других возможных состояний
- анализов крови и визуализирующих исследований
Врачи могут использовать различные визуализирующие тесты, такие как :
- рентген или МРТ для выявления повреждений органов, костей и суставов, включая сужение щели лучезапястного сустава
- УЗИ для проверки увеличения печени или селезенки
- Эхокардиограмма для выявления воспаления перикарда или миокарда сердца
Они также могут провести несколько анализов крови, в том числе: как С-реактивный белок (СРБ) и скорость оседания эритроцитов (СОЭ)
- Монофазный: Это относится к единичному эпизоду симптомов, которые могут длиться от недель до месяцев, но сохраняются менее года.
- общий анализ крови (ОАК)
- уровни ферритина в сыворотке, которые часто более чем в пять раз превышают верхнюю границу нормы у людей с AOSD
- уровни ферментов печени
- панель ревматоидного фактора (RF) и антинуклеарных антител (ANA) для исключения других ревматических заболеваний, таких как ревматоидный артрит
обладает наибольшей чувствительностью. Человеку будет поставлен диагноз, если он соответствует пяти или более критериям, включая как минимум два основных критерия.
Человеку будет поставлен диагноз, если он соответствует пяти или более критериям, включая как минимум два основных критерия.
Основные критерии:
- высокая температура не менее 39 °C в течение как минимум 1 недели
- боль в суставах или артрит в течение как минимум 2 недель
- незудящая сыпь лососевого цвета на туловище или конечностях
- повышенное количество лейкоцитов не менее 10 000 клеток на микролитр
Малые критерии:
- боль в горле
- увеличение лимфатических узлов
- увеличение печени или селезенки
- необычные результаты теста на функцию печени и РФ
- 188
Целями лечения являются:
- уменьшение воспаления
- контроль симптомов
- предотвращение повреждения органов-мишеней
Врачи могут назначать или рекомендовать различные лекарства для лечения AOSD. Они могут включать:
- безрецептурные или рецептурные нестероидные противовоспалительные препараты (НПВП)
- кортикостероиды, такие как преднизолон сопутствующие побочные эффекты
- биологические препараты, включая:
- ингибиторы интерлейкина-1 (ИЛ-1), такие как канакинумаб (Иларис)
- ингибиторы ИЛ-6, такие как тоцилизумаб (Актемра)
- ингибиторы фактора некроза опухоли-альфа, такие как инфликсимаб ( Remicade)
Человеку все еще может потребоваться принимать эти лекарства даже после исчезновения симптомов. Эта поддерживающая терапия может держать воспаление под контролем и предотвратить дальнейшее повреждение костей, хрящей и органов.
Эта поддерживающая терапия может держать воспаление под контролем и предотвратить дальнейшее повреждение костей, хрящей и органов.
Люди могут предпринять шаги, чтобы облегчить симптомы AOSD. Эти шаги включают в себя:
- Регулярная физическая активность: Упражнения и активный образ жизни могут помочь сохранить подвижность суставов и силу мышц. Это также может помочь человеку поддерживать умеренный вес, уменьшая нагрузку на суставы.
- Приверженность здоровому питанию: Наряду с физическими упражнениями питательная сбалансированная диета может помочь контролировать вес человека, повысить уровень энергии и снизить утомляемость.
- Снижение нагрузки: Использование методов защиты суставов, тщательное определение темпа активности и достаточное количество перерывов в течение дня могут помочь снизить нагрузку на суставы.
- Улучшение психического самочувствия: Стресс может ухудшить симптомы AOSD.
 Хорошая гигиена сна, методы релаксации, разговорная терапия и консультирование могут помочь людям управлять своим психическим здоровьем.
Хорошая гигиена сна, методы релаксации, разговорная терапия и консультирование могут помочь людям управлять своим психическим здоровьем.
Болезнь Стилла с началом у взрослых — это редкое аутоиммунное воспалительное заболевание, характеризующееся лихорадкой, болью в суставах и розово-лососевой сыпью. Состояние развивается во взрослом возрасте и похоже на системный ювенильный идиопатический артрит, который возникает в детстве.
AOSD может проявляться по-разному, а это означает, что у некоторых людей наблюдается только один эпизод, тогда как у других симптомы сохраняются. В настоящее время нет известной причины и установленного протокола лечения. Тем не менее, лекарства, уход за собой и образ жизни могут помочь людям справиться с этим заболеванием.
Человек должен поговорить с врачом, чтобы определить наилучший план лечения и контроля своих симптомов.
Опоясывающий лишай: симптомы, лечение и причины
Мы включаем продукты, которые мы считаем полезными для наших читателей.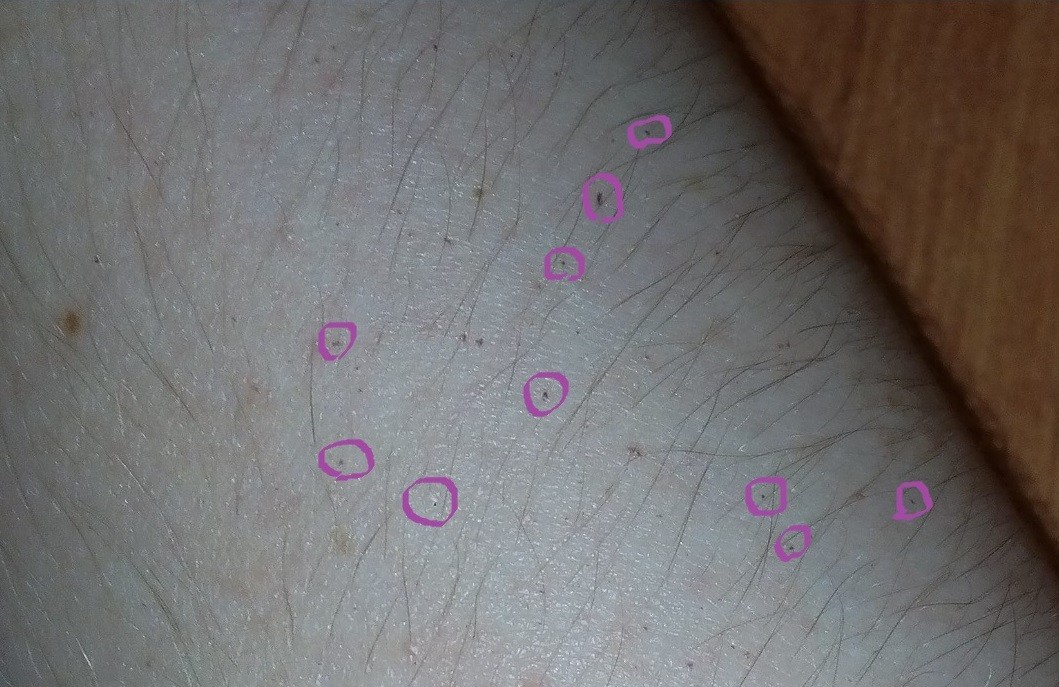 Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Медицинские новости Сегодня только показывает вам бренды и продукты, за которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продуктов соблюдали стандарты безопасности и эффективности, мы:
- Оценили ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует ли он лучшим отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Узнайте больше о нашем процессе проверки.Было ли это полезно?
Опоясывающий лишай — это вирусная инфекция, вызываемая вирусом ветряной оспы (VZV), тем же вирусом, который вызывает ветряную оспу. Обычно он поражает один чувствительный нервный ганглий и поверхность кожи, иннервируемую этим нервом.
Обычно он поражает один чувствительный нервный ганглий и поверхность кожи, иннервируемую этим нервом.
Любой, кто переболел ветряной оспой, впоследствии может заболеть опоясывающим лишаем.
На самом деле, по данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий человек в Соединенных Штатах заболевает опоясывающим лишаем в течение жизни.
У людей может развиться опоясывающий лишай, если они переболели ветряной оспой в прошлом. Этот вирус может бездействовать годами, а затем реактивироваться в виде опоясывающего лишая. Человек, который раньше не болел ветряной оспой, может заразиться ветряной оспой через контакт с больным опоясывающим лишаем.
Опоясывающий лишай чаще всего встречается у лиц старше 50 лет, но может появиться в любом возрасте, если человек ранее болел ветряной оспой.
В этой статье вы узнаете больше об опоясывающем лишае, включая симптомы, осложнения и методы лечения.
Опоясывающий лишай обычно поражает одну сторону тела. Чаще всего это талия, грудь, живот или спина. Симптомы могут проявляться также на лице и в глазах, во рту, ушах. Вирус может также поражать некоторые внутренние органы.
Чаще всего это талия, грудь, живот или спина. Симптомы могут проявляться также на лице и в глазах, во рту, ушах. Вирус может также поражать некоторые внутренние органы.
Опоясывающий лишай обычно поражает одиночный чувствительный нервный ганглий рядом со спинным мозгом, называемый ганглием задних корешков. Вот почему симптомы возникают в определенных областях тела, а не по всему телу. Боль является результатом поражения нерва, а не самой сыпи.
Характер симптомов может различаться в зависимости от того, где они появляются.
У некоторых людей есть боль, но нет сыпи. У других может быть сыпь с болью, которая сопровождается другими симптомами, такими как лихорадка, озноб или головная боль.
Наиболее распространенные симптомы
Некоторые из наиболее распространенных симптомов опоясывающего лишая включают:
- постоянную тупую, жгучую или грызущую боль или острую колющую боль, которая приходит и уходит
- кожная сыпь, напоминающая сыпь при ветряной оспе но влияет только на определенные области
- наполненные жидкостью волдыри, которые развиваются как часть сыпи
Симптомы на теле
Кожная сыпь в виде пузырей может появляться в виде одной или нескольких отдельных полос с сенсорными нервами кожи, называемых дерматомами.
Общие места для этого включают:
- грудь
- живот
- спину
- вокруг талии
Обычно это происходит только на одной стороне тела.
Расположение симптомов будет зависеть от того, на какое распределение дерматома влияет вирус.
Лицевые симптомы
Если сыпь поражает лицо, симптомы обычно проявляются только на одной стороне — обычно вокруг одного глаза и на лбу.
Они могут включать:
- боль над пораженным дерматомом
- сыпь
- мышечную слабость
- головную боль
глазные симптомы
ХЗО).
Это может вызвать боль, покраснение и отек в области глаза и вокруг него, а также временную или постоянную потерю зрения.
Ушные симптомы
Опоясывающий лишай также может возникать в ухе или вокруг него, приводя к проблемам с равновесием и слухом, а также к мышечной слабости на пораженной стороне лица.
Эти изменения могут быть долгосрочными или даже постоянными.
Человек, у которого появляются симптомы в ушах и глазах или вокруг них, должен немедленно обратиться за медицинской помощью, чтобы снизить риск осложнений.
Симптомы во рту
Если опоясывающий лишай поражает полость рта, человек может испытывать:
- болезненность лица
- боль во рту
- зубная боль
- поражение твердых и мягких тканей неба
Боль и дискомфорт при этих симптомах могут мешать есть или пить.
Внутренний опоясывающий лишай
Опоясывающий лишай также может поражать внутренние органы. Высыпаний не будет, но могут возникнуть другие проблемы.
Например, исследователи обнаружили признаки опоясывающего лишая в пищеварительной системе, что может привести к дисфункции желудочно-кишечного тракта, и в артериях головного мозга, что может увеличить риск инсульта и деменции.
Другие симптомы
Также могут быть и другие симптомы, в том числе:
- Лихорадка
- Усталость
- Головная боль
- расстройство желудка
Симптом.
 покалывание, онемение и зуд начинают воздействовать на определенный участок кожи.
покалывание, онемение и зуд начинают воздействовать на определенный участок кожи.Опоясывающий лишай обычно длится около 2–4 недель. Он заразен до тех пор, пока волдыри не подсохнут и не покроются коркой.
У большинства людей опоясывающий лишай бывает только один раз, но у некоторых он может повторяться.
Когда обратиться к врачу
Лечение вскоре после появления симптомов может помочь уменьшить продолжительность и тяжесть инфекции.
Это особенно важно для людей старше 60 лет и тех, у кого ослаблена иммунная система, так как это может увеличить риск развития серьезных осложнений.
Если сыпь продолжает распространяться на другие части тела или появляются другие симптомы, такие как высокая температура, лучше проконсультироваться с врачом.
Кроме того, тем, у кого появилась сыпь возле глаз, следует немедленно обратиться за медицинской помощью, так как это может быть признаком HZO. Состояние может вызвать рубцевание, потерю зрения и необратимое повреждение глаз, если его не лечить.
Врач может прописать противовирусные препараты, чтобы остановить размножение вируса.
Противовирусное лечение может помочь:
- уменьшить тяжесть и продолжительность симптомов
- предотвратить развитие осложнений
- снизить риск повторного появления сыпи
Помимо противовирусных препаратов, есть несколько других способов помочь управлять симптомами, включая:
- использование обезболивающих препаратов
- максимальное снижение стресса
- есть регулярные, питательные блюда
- делать легкие физические упражнения
- носить свободную одежду для комфорта
- делать расслабляющие действия, которые уменьшают стресс и отвлекают человека от боли, например, смотрят телевизор, читают книги, общаются, слушают музыке или занятиям хобби
Для облегчения зуда CDC рекомендует:
- нанесение лосьона с каламином
- принятие теплой ванны с овсянкой
- положите прохладную влажную салфетку на волдыри
Лосьон Calamine можно приобрести в Интернете.
Узнайте больше о домашних средствах от зуда здесь.
Большинство людей выздоравливают при домашнем лечении, но при появлении других симптомов, таких как лихорадка, следует обратиться за медицинской помощью. Около 1–4% людей должны будут провести время в больнице из-за осложнений.
Опоясывающий лишай возникает из-за VZV, того же вируса, который вызывает ветряную оспу. После того, как человек выздоравливает от ветряной оспы, вирус остается бездействующим в сенсорных ганглиях его черепного нерва или ганглиях задних корешков в периферической нервной системе.
VZV принадлежит к группе вирусов, называемых вирусами герпеса. Вот почему опоясывающий лишай также имеет название «опоясывающий герпес».
Все вирусы герпеса могут скрываться в нервной системе, где они могут неопределенное время оставаться в латентном состоянии.
В подходящих условиях вирус опоясывающего герпеса может реактивироваться, подобно пробуждению от спячки, и перемещаться по нервным волокнам, вызывая новую активную инфекцию.
Что вызывает это, обычно неясно, но это может произойти, когда что-то ослабляет иммунную систему, вызывая реактивацию вируса.
Непосредственная передача опоясывающего лишая другому человеку невозможна. Однако человек, который никогда не болел ветряной оспой, может заразиться вирусом при непосредственном контакте с жидкостью в волдырях человека, у которого в настоящее время есть опоясывающий лишай.
Если это произойдет, и человек не получил прививки от ветряной оспы, у него сначала разовьется ветряная оспа, а не опоясывающий лишай.
Опоясывающий лишай не передается при кашле или чихании. Только прямой контакт с жидкостью из волдырей может привести к распространению вируса. Таким образом, закрывая волдыри, вы снижаете риск заражения.
Важно отметить, что вирус активен только с момента первого появления пузырьков до момента их высыхания и образования корки. Передача невозможна до образования волдырей или после образования корочек. Если у человека не появляются волдыри, вирус не может распространяться в традиционном понимании.
Соблюдение следующих мер предосторожности может помочь предотвратить передачу вируса:
- прикрывать сыпь
- часто мыть руки
- избегать прикосновений к сыпи или расчесывания
Людям с опоясывающим лишаем также важно избегать контакта с:
- недоношенными детьми или детьми с низким весом при рождении
- беременными людьми, которые никогда не болели ветряной оспой или вакциной против нее
- людьми с ослабленным иммунитетом system
Врачи обычно диагностируют опоясывающий лишай при медицинском осмотре, оценивая внешний вид сыпи и волдырей на теле.
В некоторых случаях они могут взять образец ткани из жидкости пузырей и отправить его в лабораторию для проверки наличия вируса.
Они также могут провести анализ крови на наличие антител, которые могут определить, подвергался ли человек когда-либо воздействию вируса.
Вакцинация может обеспечить защиту как от ветряной оспы, так и от опоясывающего лишая.
Для детей: вакцина против ветряной оспы
Эксперты рекомендуют плановую иммунизацию вакциной против ветряной оспы (ветряной оспы) в детстве.
При введении двух доз вакцины вероятность предотвращения ветряной оспы составляет не менее 90%. Профилактика ветряной оспы также предотвратит опоясывающий лишай.
Дети должны получить первую дозу в возрасте 12–15 месяцев. Вторая доза – в 4–6 лет.
Испытания показали безопасность вакцины, хотя у некоторых детей могут возникать:
- боль в месте инъекции
- лихорадка и легкая сыпь
- временная боль и скованность в суставах
число случаев опоясывающего лишая снизилось.
Безопасны вакцины или нет? Узнайте больше здесь.
Кроме того, щелкните здесь, чтобы узнать больше о торговых марках детских вакцин против ветряной оспы.
Для пожилых людей: вакцина против опоясывающего лишая
Другая вакцина, вакцина против опоясывающего герпеса, доступна для людей в возрасте 50 лет и старше, которые переболели ветряной оспой и, следовательно, являются носителями VZV. Эксперты также рекомендуют эту вакцину тем, кто не болел ветряной оспой или опоясывающим лишаем.
Эксперты также рекомендуют эту вакцину тем, кто не болел ветряной оспой или опоясывающим лишаем.
В США 99,5% людей, родившихся до 1980 года, уже имеют этот вирус в организме. Вакцина против опоясывающего герпеса может помочь предотвратить опоясывающий лишай у людей, у которых уже есть вирус.
Доступны следующие варианты: Зоставакс и более новая вакцина под названием Шингрикс.
По данным CDC, после двух доз Shingrix у человека будет более 90% защиты от опоясывающего лишая, а через 4 года этот показатель упадет до чуть более 85%.
Кому противопоказана вакцинация?
Лица, которым противопоказана вакцинация против опоясывающего лишая без предварительной консультации с врачом, включают тех, кто:
- имеет аллергию на какой-либо компонент вакцины против опоясывающего лишая
- имеет ослабленную иммунную систему
- беременна или может быть беременна
Хотя опоясывающий лишай может развиться у любого, кто переболел ветряной оспой, некоторые люди могут подвергаться более высокому риску.
Возможные факторы риска и триггеры включают:
- пожилой возраст
- некоторые виды рака или варианты лечения рака
- ВИЧ
- лечение, подавляющее иммунную систему
- стресс или травма
Возможные осложнения опоясывающего лишая включают: 9
По данным CDC, примерно у 10–18% людей, страдающих опоясывающим лишаем, разовьется ПГН, долгосрочное осложнение, при котором боль от опоясывающей сыпи длится долго после самой сыпи .
Это более вероятно, если у человека развивается опоясывающий лишай после 40 лет, и риск продолжает увеличиваться с возрастом.
У людей со слабой иммунной системой
У людей с ослабленной иммунной системой повышен риск развития опоясывающего лишая и тяжелых симптомов и осложнений.
Сюда входят люди, которые:
- больны раком, особенно лейкемией или лимфомой
- больны ВИЧ
- перенесли трансплантацию органов
- принимают лекарства для подавления иммунной системы, в том числе химиотерапевтические препараты
Эти люди должны как можно скорее обратиться за медицинской помощью, если у них есть опасения по поводу симптомов, связанных с опоясывающим лишаем.


 Если заметите, что становится сложно дышать, немедленно набирайте 103 или 112.
Если заметите, что становится сложно дышать, немедленно набирайте 103 или 112.