Наркоз делает кто – Общий наркоз — что это такое, чем опасен, последствия для организма, как делают, сколько отходят, противопоказания
До наркоза. Что использовали для анестезии наши предки? | История | Общество
Выпей яду!
С самых древних времён люди задумывались о том, как облегчить боль. Способы использовались довольно опасные. Так, в Древней Греции в качестве обезболивания использовали корень мандрагоры – ядовитого растения, которое способно вызывать галлюцинации и тяжёлые отравления, вплоть до летального исхода. Более безопасным было применение «сонных губок». Морские губки пропитывались соком одурманивающих растений и поджигались. Вдыхание паров усыпляло больных.
В Древнем Египте для обезболивания пользовались цикутой. К сожалению, после такой анестезии до операции доживали немногие. Эффективнее других был древнеиндейский метод обезболивания. Под рукой у шаманов всегда было отличное средство – листья коки, содержащие кокаин. Знахари жевали волшебные листья и сплёвывали на израненных воинов. Слюна, пропитанная кокаином, приносила облегчение страданий, а шаманы впадали в наркотический транс и лучше понимали указания богов.
Пользовались наркотиками в целях обезболивания и китайские целители. Коки, правда, в Поднебесной не найти, а вот с коноплёй никаких проблем не было. Поэтому обезболивающее действие марихуаны испытало на себе не одно поколение пациентов местных знахарей.
До потери пульса
В средневековой Европе способы обезболивания тоже не отличались гуманностью. Например, перед операцией больного нередко просто били по голове киянкой, чтобы тот потерял сознание. Этот способ требовал от «анестезиолога» немалой сноровки – нужно было рассчитать удар так, чтобы пациент лишился чувств, но не жизни.
Кровопускание тоже было довольно популярно у тогдашних врачей. Больному отворяли вены и ждали, пока он потеряет достаточно крови, чтобы упасть в обморок.
Поскольку подобное обезболивание было весьма опасным, от него со временем отказались. От болевого шока больных спасала лишь быстрота хирурга. Например, известно, что великий
Веселящий газ
Наука не стояла на месте, и со временем появились и другие способы обезболивания, например закись азота, которую тут же окрестили веселящим газом. Впрочем, первоначально закись азота использовали вовсе не медики, а бродячие цирковые артисты. В 1844 году фокусник Гарднер Колтон вызвал на сцену шапито добровольца и дал ему вдохнуть волшебного газа. Участник представления хохотал так, что свалился со сцены и сломал ногу. Однако зрители заметили, что пострадавший не чувствует боли, так как находится под действием анестезии. Среди тех, кто сидел в зале, был и стоматолог

Год спустя Уэлс решил продемонстрировать своё изобретение широкой публике и устроил показательное удаление зуба. К сожалению, пациент, несмотря на то, что надышался веселящим газом, кричал в течение всей операции. Собравшиеся посмотреть на новое средство обезболивания подняли Уэлса на смех, и его репутации пришёл конец. Только спустя несколько лет выяснилось, что больной кричал вовсе не от боли, а потому что панически боялся дантистов.
Среди тех, кто присутствовал на неудачном выступлении Уэлса, был другой дантист – Уильям Мортон, который решил продолжить дело своего незадачливого коллеги. Вскоре Мортон выяснил, что медицинский эфир намного безопаснее и эффективнее веселящего газа. И уже в 1846 году Мортон и хирург Джон Уоррен провели операцию по удалению сосудистой опухоли, использовав эфир в качестве обезболивания.
И снова кока
Медицинский эфир был хорош всем, за исключением того, что он давал лишь общий наркоз, а врачи задумывались ещё и о том, как получить средство для местной анестезии. Тогда их взгляды обратились к самым древним снадобьям – кокаину. В те времена кокаину находили весьма широкое применение. Им лечили депрессию, астму и расстройство желудка. В те годы наркотик свободно продавался в любой аптеке наравне со средствами от простуды и мазями от боли в спине.
В 1879 году русский врач Василий Анреп опубликовал статью о воздействии кокаина на нервные окончания. Анреп проводил опыты на себе, вводя под кожу слабый раствор наркотика, и выяснил, что это приводит к потере чувствительности в месте укола.
Первым же, кто решился опробовать выкладки Анрепа на пациентах, стал офтальмолог
И лишь в XX веке учёным удалось найти более безопасные альтернативы кокаину – лидокаин, новокаин и другие средства для местного и общего наркоза.
Кстати
Одна на 200 тысяч плановых операций – такова вероятность умереть от анестезии сегодня. Она сопоставима с вероятностью того, что вам на голову случайно упадёт кирпич.
История анестезиологии. Первый в мире наркоз, 1846 г., Уильям Мортон, г. Бостон (США, штат Массачусетс).
Сегодня трудно оценить, сколь большим было это достижение в истории анестезиологии. До этого операция была ужасным последним средством в попытке спасти жизнь пациенту. При этом возможным было проведение лишь очень ограниченного числа хирургических манипуляций. Малая хирургия, ампутация конечностей, иссечение некротизированных тканей, удаление камней из мочевого пузыря – вот, пожалуй, и все области, в которых хирург мог практиковать. Брюшная полость и грудная клетка были по существу
Выдающийся хирург того времени
А вот еще один ужасный факт из истории анестезиологии, напечатанный в газете New York Herald 21 июля 1841 года: «Пациентом был юноша лет пятнадцати, бледный, худой, но спокойный и решительный. Ему необходимо было ампутировать ногу. Профессор нащупал бедренную артерию, наложил жгут и доверил ассистенту удерживать ногу. Мальчику дали немного вина; его отец поддерживал голову и левую руку сына. Второй профессор взял длинный, сверкающий скальпель, нащупал кость, вонзил лезвие в плоть осторожно, но быстро. Мальчик ужасно кричал, слезы текли по щекам отца. Первый разрез с внутренней стороны был завершен, и окровавленное лезвие скальпеля извлечено из раны. Кровь лилась рекой, зрелище было отвратительное, вопли ужасающими, но хирург был спокоен
История развития анестезиологии
История развития анестезиологии начинается с общей анестезии. С появлением общей анестезии положение изменилось – хирургия перешла на совершенно другой уровень. Стало возможным проводить операции медленнее, а значит, и точнее. Хирургия двинулась в «запретные зоны» и эволюция напрямую была связана с появлением и развитием анестезиологии.
Сначала использовали только эфир, затем в анестезиологическую практику были внедрены и другие ингаляционные анестетики. В ноябре 1847 года врачом-акушером из Эдинбурга Джеймсом Симпсоном впервые был использован хлороформ. Он оказался более сильным анестетиком, чем эфир, но имел более серьезные побочные эффекты. Применение хлороформа иногда приводило к внезапной смерти (первый из подобных инцидентов произошел в начале 1848 года
Следующим важным шагом вперед в истории анестезиологии стало появление местной анестезии. В 1877 году впервые для этих целей был использован кокаин. Затем появились местная инфильтрационная анестезия и блокады периферических нервов, еще позже –
История применения миорелаксантов в анестезиологии
Это был ещё один шаг в истории анестезиологии. В 1940-х и начале 1950-х годов появились миорелаксанты – сначала препараты на основе кураре (яд южноамериканских индейцев), а затем, в течение последующих десятилетий, целый ряд других агентов. Самый сильный из входящих в состав кураре алкалоидов – тубокурарин – впервые был использован в клинической анестезиологии в Монреале в 1943 году доктором Гарольдом Гриффитом (Harold Griffith), а чуть позднее, в 1946 году, в Ливерпуле профессором Томасом Грэем (Thomas Cecil Gray). Griffith и Johnson предпологали, что тубокурарин является безопасным препаратом для развития миорелаксации во время хирургического вмешательства. Однако, спустя 12 лет Beecher и Todd сообщили о шестикратном увеличении летальности среди пациентов, получавших тубокурарин по сравнению с теми, кто не получал миорелаксанты. Повышенная летальность была связана со слабым представлением о фармакологии миорелаксантов и их антагонизме. Сукцинилхолин, разработанный Thesleff и Foldes в 1952 году, радикально изменил анестезиологическую практику. Его быстрое начало и ультракороткая длительность действия позволяли выполнять быструю интубацию трахеи. В 1967 г. Baird и Reid впервые сообщили о клиническом применении синтетического аминостероида панкурония. Разработка миорелаксантов средней продолжительности действия основывалась на метаболизме соединений, и в 1980-е гг. в клиническую практику вошли векуроний и атракурий.
К современным миорелаксантам относятся: нимбекс, эсмерон, тракриум, мивакрон, ардуан и листенон.
Когда и кто изобрел наркоз?
«Божественное искусство уничтожать боль» долгое время было неподвластно человеку. На протяжении веков пациенты были вынуждены терпеливо переносить мучения, а лекари не имели возможности прекратить их страдания. В XIX веке наука, наконец, смогла победить боль.
Современная хирургия использует для обезболивания общую и местную анестезию. А кто первый изобрел наркоз? Об этом вы узнаете в процессе прочтения статьи.
Приёмы обезболивания в древности
Кто и зачем изобрел наркоз? С момента зарождения медицинской науки врачи пытались решить важную проблем: как сделать хирургические манипуляции максимально безболезненными для пациентов? При сильных увечьях люди погибали не только от последствий травмы, но и от испытанного болевого шока. Для проведения операций у хирурга было не более 5 минут, иначе боль становилась непереносимой. На вооружении эскулапов древности были различные средства.
В Древнем Египте использовали в качестве анестетиков крокодилий жир или порошок из кожи аллигатора. В одном из древнеегипетских манускриптов, датированным 1500 г. до н.э., описываются обезболивающие свойства опийного мака.
В Древней Индии лекари использовали для получения болеутоляющих препаратов вещества на основе индийской конопли. Китайский врач Хуа То, живший во 2 в. н.э., предлагал пациентам выпить перед операцией вино с добавлением марихуаны.
Методы обезболивания в Средние века
Кто изобрел наркоз? В Средние века чудодейственный эффект приписывался корню мандрагоры. Это растение из семейства паслёновых содержит в своём составе сильнодействующие психоактивные алкалоиды. Снадобья с добавлением вытяжки из мандрагоры оказывали наркотическое воздействие на человека, затуманивали сознание, притупляли боль. Однако неверная дозировка могла привести к летальному исходу, а частое употребление вызывало наркозависимость. Обезболивающие свойства мандрагоры впервые в 1 в н.э. описал древнегреческий философ Диоскорид. Он дал им название «анестезия» — «без чувства».
В 1540 г. Парацельс предложил использовать для обезболивания диэтиловый эфир. Он неоднократно испробовал вещество на практике — результаты выглядели обнадеживающе. Другие медики не поддержали новаторство и после смерти изобретателя про этот метод забыли.
Чтобы отключить сознание человека для проведения наиболее сложных манипуляций, хирурги использовали деревянный молоток. Пациенту наносился удар по голове, и он временно впадал в беспамятство. Метод был грубым и неэффективным.
Самым распространённым способом средневековой анестезиологии была ligatura fortis, т. е.ущемление нервных окончаний. Мера позволяла незначительно снизить болевые ощущения. Одним из апологетов подобной практики был придворный врач французских монархов Амбруаз Паре.
Охлаждение и гипноз как методы обезболивания
Неаполитанский врач Аурелио Саверина на рубеже XVI-XVII века уменьшал чувствительность оперируемых органов с помощью охлаждения. Больная часть тела натиралась снегом, таким образом подвергаясь незначительной заморозке. Пациенты испытывали меньше страданий. Этот метод был описан в литературе, но к нему мало кто прибегал.
Про обезболивание с помощью холода вспомнили во время наполеоновского вторжения в Россию. Зимой 1812 года французский хирург Ларрей проводил массовые ампутации обмороженных конечностей прямо на улице при температуре — 20… -29 оС.
В XIX веке, в период повального увлечения месмеризацией, были предприняты попытки гипнотизирования пациентов перед началом операции. А когда и кто изобрел наркоз? Об этом поговорим далее.
Химические опыты XVIII–XIX века
С развитием научных знаний учёные стали постепенно приближаться к решению сложной проблемы. В начале XIX века английский естествоиспытатель Х. Дэви установил на основе личного опыта, что вдыхание паров закиси азота притупляет ощущение боли у человека. М. Фарадей установил, что похожий эффект вызывают пары серного эфира. Их открытия не нашли практического применения.
В середине 40-х гг. XIX века дантист Г. Уэлс из США стал первым в мире человеком, который подвергся хирургической манипуляции, находясь под воздействием обезболивающего средства — закиси азота или «веселящего газа». Уэлсу удалили зуб, но боли он не почувствовал. Уэлс вдохновился удачным опытом и стал пропагандировать новый метод. Однако повторная публичная демонстрация действия химического анестетика завершилась крахом. Уэлсу не удалось завоевать лавры первооткрывателя наркоза.

Изобретение эфирного наркоза
Исследованием болеутоляющего действия серного эфира заинтересовался У. Мортон, практиковавший в области стоматологии. Он осуществил серию удачных опытов на себе и 16 октября 1846 г. погрузил в состояние наркоза первого пациента. Была проведена операция по безболезненному удалению опухоли на шее. Событие получило широкий резонанс. Мортон запатентовал своё нововведение. Он официально считается изобретателем наркоза и первым в истории медицины анестезиологом.
В медицинских кругах подхватили идею эфирного наркоза. Операции с его применением были сделаны врачами во Франции, Великобритании, Германии.
Кто изобрел наркоз в России? Первым российским врачом, рискнувшим испытать передовой метод на своих пациентах, был Федор Иванович Иноземцев. В 1847 году он произвёл несколько сложных полостных операций над пациентами, погруженными в медикаментозный сон. Поэтому он является первооткрывателем наркоза в России.

Вклад Н. И. Пирогова в мировую анестезиологию и травматологию
По стопам Иноземцева пошли другие российские доктора, среди которых Николай Иванович Пирогов. Он не только оперировал больных, но и изучал воздействие эфирного газа, пробовал разные способы его введения в организм. Свои наблюдения Пирогов обобщил и опубликовал. Он первым описал приёмы эндотрахеальной, внутривенной, спинальной и ректальной анестезии. Его вклад в развитие современной анестезиологии бесценен.
Пирогов — это тот, кто изобрел наркоз и гипс. Он впервые в России стал фиксировать повреждённые конечности с помощью гипсовой повязки. Свой метод медик опробовал на раненых солдатах во время Крымской войны. Однако Пирогова нельзя считать первооткрывателем данного способа. Гипс в качестве фиксирующего материала применяли задолго до него (арабские врачи, голландцы Гендрихс и Матиссен, француз Лафарг, россияне Гибенталь и Басов). Пирогов лишь усовершенствовал гипсовую фиксацию, сделал её лёгкой и мобильной.
Открытие хлороформного наркоза
В начале 30-х гг. XIX века был открыт хлороформ.
Новый вид наркоза с помощью хлороформа был официально презентован медицинской общественности 10 ноября 1847 г. Его изобретатель шотландский акушер Д. Симпсон активно внедрял обезболивание рожениц, чтобы облегчить процесс родов. Существует предание, что первой девочке, появившейся на свет безболезненно, дали имя Анастезия. Симпсон по праву считается основателем акушерской анестезиологии.
Хлороформный наркоз был намного удобнее и выгоднее, чем эфирный. Он быстрее погружал человека в сон, оказывал более глубокое воздействие. Для него не нужна была дополнительная аппаратура, достаточно вдохнуть пары со смоченной в хлороформе марли.
Кокаин – местный анестетик южноамериканских индейцев
Родоначальниками местной анестезии принято считать южноамериканских индейцев. Они с давних времён практиковали в качестве обезболивающего средства кокаин. Этот растительный алкалоид добывался из листьев местного кустарника Erythroxylon coca.
Индейцы считали растение даром богов. Коку высаживали на специальных полях. Бережно обрывали с куста молодые листья и сушили их. В случае необходимости высушенные листья разжёвывали и слюной поливали повреждённое место. Оно теряло чувствительность, и народные целители приступали к операции.
Исследования Коллера в области местной анестезии
Необходимость осуществлять обезболивание на ограниченном участке особо остро стояла перед стоматологами. Удаление зубов и прочие вмешательства в зубные ткани вызывали нестерпимую боль у пациентов. Кто изобрел местный наркоз? В XIX веке параллельно с опытами по общей анестезии проводились поиски эффективного метода для ограниченного (местного) наркоза. В 1894 г. была изобретена полая игла. Для купирования зубной боли врачи-стоматологи использовали морфий и кокаин.
О свойствах производных коки снижать чувствительность в тканях писал в своих работах профессор из Петербурга, Василий Константинович Анреп. Его труды были детально изучены австрийским офтальмологом Карлом Коллером. Молодой врач решился применить кокаин в качестве анестетика при операции на глазах. Опыты оказались успешными. Пациенты оставались в сознании и при этом не чувствовали боли. В 1884 г. Коллер информировал сообщество венских врачей о своих достижениях. Таким образом, результаты экспериментов австрийского доктора являются первыми, официально подтверждёнными примерами местной анестезии.
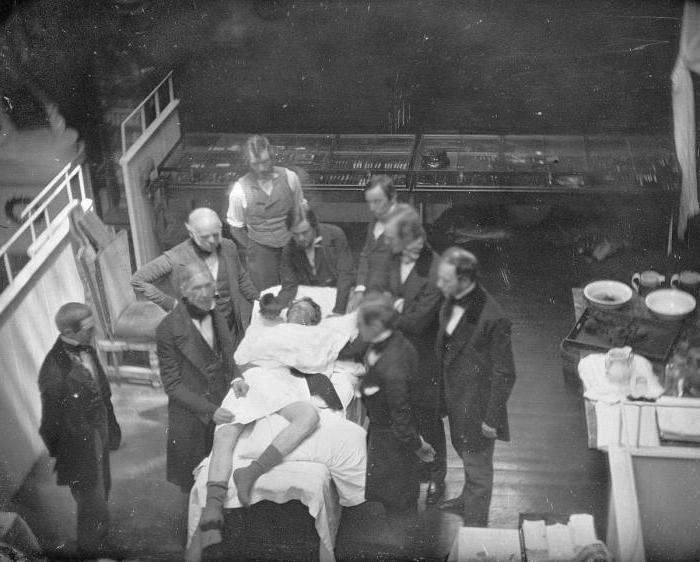
История развития эндотрахиального наркоза
В современной анестезиологии чаще всего практикуют эндотрахеальный наркоз, именуемый ещё интубационным или комбинированным. Это наиболее безопасный для человека вид анестезии. Его применение позволяет держать под контролем состояние пациента, осуществлять сложные полостные операции.
Кто изобрел эндотрохиальный наркоз? Первый документально зафиксированный случай использование дыхательной трубки в медицинских целях связан с именем Парацельса. Выдающийся врач Средневековья ввёл трубку в трахею умирающему человеку и тем самым спас его жизнь.
Профессор медицины из Падуи Андре Везалий в XVI веке проводил эксперименты над животными, вводя в их трахеи дыхательные трубки.
Эпизодичное применение трубок для дыхания во время операций дало основу для дальнейшего развития в области анестезиологии. В начале 70-х годов XIX века германский хирург Тренделенбург изготовил дыхательную трубку, снабжённую манжетой.

Применение миорелаксантов в интубационной анестезии
Массовое применение интубационной анестезии началось с 1942 г., когда канадцы Гарольд Гриффит и Энид Джонсон применили во время операции миорелаксанты — препараты, расслабляющие мышцы. Они ввели пациенту алкалоид тубокурарин (интокострин), получаемый из известного яда южноамериканских индейцев кураре. Нововведение облегчило проведение интубационных мероприятий и сделало операции более безопасными. Канадцев принято считать новаторами эндотрахеального наркоза.
Теперь вам известно, кто изобрел общий наркоз и местный. Современная анестезиология не стоит на месте. Успешно применяются традиционные методы, внедряются новейшие медицинские разработки. Наркоз представляет собой сложный, многокомпонентный процесс, от которого зависит здоровье и жизнь пациента.
«Наркоз – это шаг в смерть». Врач – о влиянии и особенностях анестезии | ЗДОРОВЬЕ: Медицина | ЗДОРОВЬЕ
Каждый день хирурги проводят сотни разных операций. Пока они возвращают здоровье больному, за пульсом жизни пациента следят анестезиологи-реаниматологи. В их руках в этот момент не только крепкий сон больного, но и все функции его организма.
Можно ли проснуться во время операции, почему все по-разному выходят из наркоза, и какие необъяснимые случаи бывают во время медикаментозного сна, корреспондент «АиФ-Тюмень» узнал у главного анестезиолога-реаниматолога Тюменской области Натальи Шень.
Ангел-хранитель больного
Сирень Бабаева, «АиФ-Тюмень»: Наркоза боятся многие, и самый частый страх — не проснуться. Анестезия на самом деле так опасна или это необоснованные тревоги?

Наталья Шень: Я не буду развенчивать эти страхи. Да, наркоз опасен, и чем он глубже, тем опаснее. Образно говоря, это шаг в смерть, потому что мы отключаем все контролирующие функции организма. Анестезиолог — единственный человек, который держит связь больного под наркозом с жизнью и даже управляет частью функций организма.
Не бывает «маленьких», простых наркозов, каждый случай — это большая ответственность. Ведь нередко анестезия представляет большую сложность и риск, чем сама операция. Я не хочу никого пугать, просто скажу, что наркоз — это всегда очень серьезно, к нему надо готовиться: перед операцией сдать все назначенные анализы, пройти обследования. Это нужно не хирургу, а, прежде всего, анестезиологу, который будет управлять функциями организма во время операции.
 Операция. Фото: pixabay.com
Операция. Фото: pixabay.com— А как анестезиолог управляет организмом больного?
— С момента, когда он знакомится с пациентом, анестезиолог уже знает примерный план наркоза. С первого контакта с пациентом он начинает думать о том, будет ли больной дышать самостоятельно или ход операции и его состояние не позволят это сделать, тогда нужно будет управляемое дыхание и подключение к аппарату искусственной вентиляции легких.

Если это большая полосная операция, то хирургу может понадобиться еще и управление внутрибрюшным давлением, и тогда анестезиолог обеспечит такую возможность. Возникают ситуации, когда давление падает, и анестезиолог-реаниматолог должен его поднять и стабилизировать. Современный наркоз – это и контроль за состоянием нервной, дыхательной, сердечно-сосудистой системами. Во время хирургического вмешательства могут возникнуть изменения и со стороны почек, тогда анестезиолог корректирует и эту функцию.
Образно говоря, анестезиолог становится ангелом-хранителем больного. Любой хирург отвечает за свою область, а мы — за всего пациента.
— Вы работаете бок о бок с хирургами, наверняка уже и сами можете шов наложить в случае необходимости?
— Нет, хирургическими навыками мы не владеем, но анестезиолог знает все о ходе операций, причем разных. Ведь сегодня он может работать в травматологии, завтра — в кардиологии и т. д., но чаще мы предпочитаем задержаться в одной операционной и работать с одной бригадой. Чем хирургическое вмешательство сложнее, тем лучше анестезиолог знает ход операции, знает, когда будет травматичный момент, чтобы увеличить количество обезболивающих препаратов, отрегулировать какие-то функции организма.
 Анестезия. Фото: pixabay.com
Анестезия. Фото: pixabay.com— Иногда можно услышать разговоры о том, как человек проснулся во время операции и чувствовал боль, такое бывает?
— Порой это делается специально, так называемый Wake-up test, чтобы понять, есть ли у человека чувствительность, когда операция идет в области жизненно важных нервов, для своевременной диагностики неврологических нарушений. Чтобы убедиться в том, что все в порядке, пациента пробуждают во время наркоза. Это редкие ситуации, и больного об этом предупреждают заранее. Для сохранности функций организма и качества его жизни такой тест очень важен.
Во всех остальных случаях просыпание во время наркоза — это миф. За 30 лет работы в этой области могу сказать так: просыпание на столе возможно, но не в момент хирургического вмешательства, а когда оно закончилось, но больной еще в операционной.
Есть такое понятие, как психоповреждающее действие общей анестезии: временное изменение психики у некоторых пациентов. Но для этого у них должна быть предрасположенность к этому: поврежденная центральная нервная система тем же алкоголем, травмами, имеет значение и тип личности, у впечатлительных людей встречается чаще. Уже после выхода из наркоза у таких людей появляются псевдовоспоминания. Иногда спустя день или двое суток мы слышим рассказы о том, как им было безумно больно, как человек изо всех сил пытался сказать окружающим, что он все видит, слышит и чувствует, но это не более чем последствия анестезии. Я утверждаю это с такой уверенностью, так как у нас есть масса аппаратуры, которая позволяет следить за состоянием пациента, в частности, за глубиной наркоза, эффективностью обезболивания, мы это также отслеживаем и по клинико-лабораторным параметрам: больно пациенту или нет, как глубоко он заснул. Об этом нам также может поведать частота сердечных сокращений, реакция зрачков на свет, пульс, давление. Более того, мы занимались углубленными исследованиями и смотрели уровень стресс-гормонов. Все они свидетельствовали о том, что пациент глубоко спит и ему не больно.
Поведение как сигнал
— От чего зависит то, как человек ведет себя после наркоза? Кто-то спокойно просыпается, кто-то грозит всех поубивать.
— Если человек неуравновешенный, то так он и будет вести себя после наркоза. Я видела очень много случаев, когда, казалось бы, абсолютно воспитанные, владеющие собой дамы на вводном наркозе, когда кора головного мозга постепенно начинает отключаться, а подкорка еще работает, начинают очень витиевато ругать всех матом, нести всякую околесицу. Бывает и наоборот, крепкий дяденька спокойно засыпает сном младенца.
 Хирурги во время операции. Фото: pixabay.com
Хирурги во время операции. Фото: pixabay.comНо тут можно еще провести связь и со степенью сложности операции. Иногда бывает, что не гладкий выход наркоза говорит о тяжести состояния больного. Это случается, когда он, например, испытал кислородное голодание, что бывает после недавно перенесенного инфаркта миокарда, также это явление может быть связно с сепсисом. Такая дисфункция центральной нервной системы очень пристально изучается, и есть препараты, которые могут это компенсировать. Мы активно занимаемся этой проблемой.
Для нас такое изменение в поведении пациента всегда сигнализирует о том, что в организме что-то не так. Иногда это может говорить даже о риске неблагоприятного исхода.
— Может быть передозировка наркозом?
— Нет, это еще один миф. Сегодня в анестезиологии и хирургии все рассчитывается в миллиграммах на килограмм массы тела человека. И даже если это газообразный анестетик, где так просчитать все не получится, мы используем данные о минимальной альвеолярной концентрации газа. А по ряду параметров организма мы видим «ответ» пациента.

— А аллергия?
— Бывает, но чаще не на наркоз, а на препараты, которые отключают дыхательную мускулатуру, на втором месте — на антибиотики. Поэтому, если ситуация не критическая, мы выясняем аллергоанамнез, а все препараты вводим медленно и в разведении, то есть в растворе. Но раз в год анафилактический шок, к сожалению, все равно случается, который, кстати, может быть и результатом самого критического состояния, ведь в больном организме и обмен веществ изменяется.
— Пациент может выбрать, какой наркоз он хочет?
— В основном, да. Если это плановая несложная операция, то мы, как правило, даем возможность выбора, или, по крайней мере, не исключаем такую возможность. В критических случаях, конечно, все решает анестезиолог.
Объяснения нет
— Вам самим приходилось бывать «по ту сторону» анестезии?
— Приходилось, и именно поэтому я предупредила о том, что не бывает простых наркозов. Я как настоящий анестезиолог повела себя «неправильно»: у меня на совершенно простой наркоз резко упало артериальное давление. Возникла гипоксия. В этот момент я видела себя со стороны, все, что происходило в операционной, видела папу, который стоял за окном, и он на самом деле там был.
— Это было то самое изменение психики?
— Нет, это очень интересное состояние, о котором нередко рассказывают люди, пережившие реанимацию. В этом случае обязательно должен быть критический момент, неблагоприятная ситуация. Но что это такое — загадка. Никак не доказать. Это то, что сейчас изучается, но найти объяснение не удается. Я благополучно «вернулась», но два дня мне было очень плохо.
— Как часто в вашей работе случаются чудеса, когда удается вернуть к жизни безнадежных, казалось бы, пациентов?
— В нашей больнице в среднем занято 77 реанимационных коек, работает девять отделений реанимации. Каждый день в каком-нибудь отделении, а то и в нескольких сразу появляется безнадежный больной. Историей болезни, консилиумом выносится вердикт о высокой вероятности неблагоприятного прогноза, но эти пациенты часто выживают, вопреки прогнозу, в том числе благодаря нашей работе. Это ежедневный подвиг.
— А когда не удается спасти?
— Конечно, жаль, что не удается спасти всех. Но беда заключается в том, что некоторая часть этих пациентов сделали все для того, чтобы умереть. Они не наблюдались у врачей, не заботились о своем здоровье, неоднократно отказывались от госпитализации. Например, один из последних случаев: скорая три раза приезжала к пациентке, которой становилось все хуже и хуже, но в больницу ехать она отказывалась, и последний выезд докторов был на констатацию смерти.
 В хирургии. Фото: pixabay.com
В хирургии. Фото: pixabay.comСитуация, когда больному все равно на свое здоровье, неуправляемая и очень разочаровывает. При этом родственники всегда ждут чуда, что врачи за пять минут поставят диагноз, за десять — вылечат. А пациент сделал все, чтобы ему уже ничем нельзя было помочь. Я думаю, что наше общество сейчас стоит на пороге решения этой проблемы – повышения ответственности за свою жизнь и здоровье, чтобы пациент вместе с врачом разделял ответственность за свою жизнь.
Наталья Шень — заведующая кафедрой, д. м. н., профессор, главный анестезиолог-реаниматолог Тюменской области. Имеет высшую квалификационную категорию по анестезиологии-реаниматологии, а также диплом преподавателя школы Европейской ассоциации клинического питания и метаболизма. В ДГКБ №9 г. Екатеринбурга под руководством Натальи Шень и с ее участием оформлено 16 внедрений технологий и методов лечения, получены три приоритетные справки на изобретения. Она стояла у истоков создания детского ожогового центра. В 2006 году Наталью Шень пригласили в Тюмень. Здесь она с нуля создала кафедру анестезиологии и реаниматологии, многие выпускники которой уже сами руководят отделениями реанимации, а кое-кто даже получил ученую степень.Что делает анестезиолог, пока пациент спит?
Самая важная часть работы анестезиолога для пациента остается за кадром. Когда он работает, пациент спит, а когда просыпается, то все уже закончено. Что происходит с пациентом во время операции, кроме собственно хирургического вмешательства? Об этом не всегда знают те, кому довелось оперироваться, и еще реже — те, кто, к счастью, на операциях не бывал.
Начало начал
Работа анестезиолога начинается за несколько дней до самой операции. Сначала он знакомится с историей болезни пациента. Затем проводит предварительное обследование сердечно-сосудистой системы, печени и почек (назначает анализы крови), расспрашивает про аллергию на лекарства, выясняет подробности о перенесенных и хронических заболеваниях, предыдущих наркозах и операциях. Все это необходимо, чтобы правильно подобрать анестезию.
Важен успокаивающий разговор с пациентом — а если это ребенок, то и с его родителями (иначе их беспокойство передастся ребенку и его будет тяжелее погрузить в сон). За сутки до операции анестезиолог приходит и в разговоре старается поддержать своего подопечного. Он мягко объясняет, что произойдет и почему не стоит бояться операции. Опять же важно, чтобы не нервничали и родители.
Но вот пациент оказывается в операционном блоке. Через полчаса он уже готов к операции. В это время он может находиться в глубоком сне или быть в сознании, но в любом случае он не должен чувствовать боль. Метод, которым достигается нужное для операции состояние, носит название анестезия.
Анестезия бывает общая, регионарная и местная
Общая анестезия — это всем известный наркоз. Погружение в наркоз происходит так. Сначала в вену пациента подается препарат-гипнотик. Кровь несет молекулы гипнотика к мозгу. Мозг реагирует на препарат, и вскоре наступает глубокий медикаментозный сон. Пациент будет спать до конца операции, а когда проснется, все уже останется позади.
Сознание пациента отключено, но его мышцы все равно могут сокращаться, реагируя на действия хирургов. Чтобы хирурги могли спокойно работать, мышцы пациента надо обездвижить. Это делают специальные вещества — миорелаксанты, которые блокируют передачу импульсов от нерва к мышце.
Однако, даже находясь в глубоком сне и будучи обездвиженным, человек все равно чувствует боль. Поэтому к операции можно приступать только после третьего этапа наркоза — обезболивания. Болевые импульсы при наркозе можно блокировать либо наркотическими анальгетиками, либо анестетиками. Наркотические анальгетики «подают в пациента» через вену. Газообразные анестетики — через маску; их используют только при операциях длительностью не более полутора часов.
Накачанный гипнотиками, миорелаксантами и обезболивающими пациент уже ни на что не реагирует. Значит, можно приступать к операции.
Локальное обезболивание
Регионарная анестезия называется так потому, что обезболивают лишь часть тела пациента. При центральной регионарной анестезии обезболивают большие участки тела (например, нижнюю часть туловища). При периферической — небольшой участок: руку, ногу, кисть, стопу. Но и в том, и в другом случае принцип один. Раствор местного анестетика вводят в область вокруг нервного пучка, блокируя проведение болевых импульсов. При этом чаще всего блокируется не один, а множество нервов, каждый из которых отвечает за свою зону.
Применяя такое обезболивание, можно обойтись без полного обездвиживания пациента и, в принципе, даже без погружения в сон. Однако сама процедура обезболивания неприятна, а порой даже болезненна. А для ребенка она еще и труднопереносима потому, что его не заставишь лежать спокойно несколько минут. К тому же во время операции пациент будет все слышать. Значит, лучше все-таки его усыпить.
Местную анестезию применяют только при малых хирургических вмешательствах (например, удаление родинки) и только при согласии пациента или его родителей. Препараты используют те же, что и для регионарной анестезии. Только в данном случае блокируются не крупные нервные пучки, а болевые рецепторы в области предполагаемой операции. Такое обезболивание делают сами хирурги, но обязательно в присутствии анестезиолога.
Когда без наркоза не обойдешься
Есть области хирургии, где наркоз — единственный возможный метод анестезии. Это нейрохирургия, кардиохирургия, сосудистая хирургия, торакальная хирургия (операции на органах грудной клетки) — тяжелейшие вмешательства, при которых нужен полный контроль над пациентом.
В менее сложных случаях врач выбирает способ анестезии по своему усмотрению, учитывая, разумеется, состояние пациента. Кто-то считает, что лучше всего общая анестезия, кто-то уверен, что будущее — за регионарной. Третьи полагают, что надо комбинировать эти методы, снижая тем самым применение наркотических и гипнотических препаратов и, соответственно, вред для организма.
Руки на пульсе
В течение всей операции анестезиолог внимательно следит за концентрацией в крови препаратов, которые вводятся внутривенно. Если концентрация станет выше предельно допустимой, может остановиться сердце. В таком случае анестезиолог немедленно делает непрямой массаж сердца. В большинстве случаев сердце возвращается к нормальной работе.
Пока идет операция, анестезиолог постоянно находится у головы пациента. Он поддерживает наркоз или проверяет, герметично ли прилегает маска. Следит за показателями приборов и монитора, к которым подключен пациент, — за артериальным давлением, пульсом, температурой тела, насыщением крови кислородом.
Конечно, он не может предугадать, с какими сложностями ему придется столкнуться. Если ситуация угрожает жизни пациента, то анестезиолог и хирург прекращают операцию.
Серьезных (с угрозой для жизни) осложнений во время операции много — остановка сердца, повреждение легких, повышение температуры и так далее. Но случаются они крайне редко.
Если же все идет нормально, пациент выходит из наркоза после операции. Возвращаются рефлексы, мышцы начинают сокращаться, появляется самостоятельное дыхание. Анестезиолог должен установить с пациентом контакт — поговорить с ним, попросить его открыть глаза и отвечать на вопросы.
После того как пациент вышел из наркоза, его отправляют в отделение, а если операция шла больше трех часов, то в реанимацию, где он окончательно просыпается. Так как самостоятельно он дышать еще не может, то искусственная вентиляция легких продолжается.
В палату его привозят сонным: в организме еще остаются препараты-гипнотики. Вставать с кровати до полного пробуждения нельзя. После наркоза вестибулярный аппарат не в порядке — человек плохо координирует свои движения и может упасть. Поэтому лучше лежать до полного восстановления сознания и контроля над телом.
Шаг за шагом
По мере подачи в кровь препаратов для общей анестезии человек проходит четыре стадии наркоза. Первая — сознание отсутствует, но рефлексы сохранены. Вторая — частично угнетены рефлексы. Третья — рефлексов нет совсем. Именно на этой стадии наркоза делается операция. Наконец, четвертая стадия — выход из наркоза и пробуждение.
Вдох — выдох
Поскольку дыхательные мышцы пациента заблокированы миорелаксантами, дыхание во время операции поддерживает аппарат ИВЛ (искусственной вентиляции легких). Выглядит он как тумба на колесиках, от которой идет ребристый шланг. Аппарат надувает легкие пациента с равномерными паузами. Если аппарат вдруг отключается (такое бывает, хотя и нечасто), анестезиолог делает искусственное дыхание — обычно с помощью так называемого мешка Амбу, которым можно накачивать воздух в легкие пациента.
Опасна ли анестезия?
Полностью безвредного и безопасного метода обезболивания нет. Препараты для наркоза сильно нагружают печень (которая выводит их из крови) и повреждают печеночные клетки. Если одного и того же пациента приходится погружать в наркоз чаще одного раза в месяц, у него может развиться желтуха, а в дальнейшем и цирроз печени. Достается и
сердечно-сосудистой системе, в особенности сердцу. Некоторые действия анестезиолога могут привести к травме — например, неаккуратное введение трубки в трахею для искусственной вентиляции легких.
При регионарной анестезии обычно применяют гипнотики (чтобы выключить пациента), которые негативно влияют на организм. Кроме того, у этого метода есть свои осложнения. При проведении местной анестезии можно случайно повредить иглой нерв, из-за чего определенная часть тела на время может потерять чувствительность. А при попадании анестетика в кровь могут начаться судороги и даже временно остановиться дыхание.
И все же регионарная анестезия менее опасна, чем наркоз, однако ее применение ограничено по нескольким причинам. Это и сложившиеся стереотипы, и не всегда обученный персонал, в том числе медицинские сестры. На использование многих препаратов-анестетиков для детей не дает разрешения Фармкомитет России. А в работе анестезиолога действует закон — что не разрешено, то запрещено. В аннотациях к местным анестетикам прописывают возраст пациента — обычно «от 12 лет». То есть детям младше 12 лет большинство местных анестетиков не показаны. И не потому, что они вредны, а потому, что до конца не исследованы. Поэтому для детей младше 12 лет анестезиологи вынуждены использовать препараты с небольшим сроком действия (до полутора часов). А если операция длится дольше, приходится делать наркоз.
Местная анестезия не так вредна для организма, как регионарная или общая, — конечно, если нет осложнений. Среди них — аллергия на препарат, попадание препарата в кровь. Кроме того, хирурги (особенно детские) не очень любят местную анестезию — ведь пациент находится в сознании и может видеть всю операцию. Что иногда вызывает у него шок, приводящий впоследствии к расстройствам психики.
- В медицине нет безвредных препаратов. Если вам говорят, что препарат безвреден, то он не действует — это закон. Организм — это сложная система с огромным количеством регулируемых параметров. Любое лекарство на что-нибудь да влияет негативно.
Сколько лет жизни отнимает наркоз, влияние препаратов на здоровье человека
С фактом, что наркоз сокращает жизнь, нельзя не согласиться, ведь общая анестезия подразумевает искусственное погружение в бессознательное состояние с помощью химических препаратов (жидких или газообразных). Плюс сам факт операции и стресс, который человек переносит до нее и после (в период восстановления). Все это, конечно, негативно сказывается на здоровье, ухудшая качество жизни и ее продолжительность. Но правда ли, что из-за наркоза можно умереть намного раньше? Сколько лет отнимает одна операция под общей анестезией?

Прямое влияние
Действительно, для погружения человека в общий наркоз используются вещества, которые притупляют активность центральной нервной системы. Также для успешного проведения операций необходимы миорелаксанты и обезболивающие. Такой химический «коктейль» не может не сказаться на здоровье человека, поэтому перед хирургическим вмешательством пациента тщательно обследуют, а после – дают настоятельные рекомендации по поводу коррекции образа жизни.
Последствия общего наркоза, сказывающиеся на здоровье человека чаще всего, это:
- сердечно-сосудистые проблемы;
- скачки давления;
- сбой функции печени и почек;
- ухудшение сна;
- нарушение мозгового кровообращения;
- психическая неустойчивость (панические атаки, нарушение памяти, повышенная тревожность).
Если человек не обращает внимания на симптомы и запускает болезни, они могут развиться и проявиться в пожилом возрасте (а может и раньше), что вполне может стать причиной ухудшения качества жизни и раннего ухода из нее.
Косвенное влияние
Наркоз может уменьшать продолжительность жизни и косвенно. Например, когда человек после тяжелой операции опускает руки и перестает заботиться о своем здоровье, полагая, что хирургическое вмешательство и общая анестезия все равно необратимо сказались на нем. Чаще в эту категорию входят пожилые пациенты, которые сами отмеряют себе срок, а после наркоза вычитают из него несколько лет и фактически собираются умирать.

Среди молодежи тоже есть пессимисты, которые делят свою жизнь на до и после общей анестезии. Даже если операция проходит нормально, они больше не чувствуют себя абсолютно здоровыми из-за того, что находились в состоянии глубокого медикаментозного сна. Еще хуже приходится ипохондрикам, которые доводят себя до паники, находя несуществующие симптомы различных болезней и списывая их на влияние наркоза.
Кстати! Постоянный стресс и жизнь в состоянии уныния и тревоги сказываются не только на психике, но и на физическом здоровье. Такие люди действительно начинают чаще болеть и раньше умирают. А все из-за уверенности в том, что наркоз отнимает годы жизни.
Примерные цифры
Есть мнение, что наркоз отнимает 5 лет жизни. Это самая распространенная версия, которую слышат анестезиологи и другие врачи. Но точную цифру назвать невозможно, потому что нельзя предугадать, сколько лет прожил бы умерший человек, если бы он никогда не подвергался погружению в наркотический сон. К тому же, как мы уже выяснили, на продолжительность жизни часто влияет не наркоз, а отношение человека к своему здоровью после операции.
Теоретически, можно подсчитать, сколько лет жизни у человека забирает наркоз. Но для такой статистики в выборку должны попадать только те пациенты, которые после операции под общей анестезии регулярно наблюдались у врача. В противном случае, нельзя точно утверждать, почему человек скончался прежде, чем достиг средней продолжительности жизни (для россиян в 2018 году она составляет 72-73 года). Ведь на раннюю смерть может повлиять и масса других факторов (не считая несчастных случаев):

- тяжелое генетическое заболевание, которое по случайному стечению обстоятельств проявилось после операции под наркозом;
- переезд человека в город с плохой экологией;
- изменение питания в худшую сторону;
- приобретение вредных привычек (курение, алкоголь).
Цифра в пять лет появилась в результате очень приблизительного анализа, в котором сравнивали зависимость возраста умерших людей от того, приходилось ли им бывать под наркозом или нет. И это лишь среднее арифметическое: на каждого человека общая анестезия влияет по-разному. Если же верить этой цифре, получается, что после 4 операций можно уже в 50 лет начинать копить себе на похороны? Это полный бред.
Зависимость продолжительности жизни и наркоза изменяется с возрастом человека и с состоянием его здоровья. Если общая анестезия проводится молодому крепкому мужчине, не имеющему вредных привычек и хронических заболеваний, то его организм легче и быстрее справится с последствиями воздействия на него химических веществ.
Дети, как ни странно, тоже относительно легко переносят общий наркоз. А вот пожилым людям и тем, чье состояние осложнено различными болезнями и патологиями, приходится непросто. Мало того, что наркоз сокращает их жизнь, так он еще и делает оставшиеся годы непростыми. Причем страдать бабушки и дедушки начинают не только физиологическими проблемами, но и психическими расстройствами: старческая деменция, болезнь Альцгеймера.
Кстати! Местное обезболивание не влияет на общее состояние здоровья, поэтому оно не связано с сокращением продолжительности жизни человека.
Оперироваться или нет?
Это самая странная мысль, которая приходит в голову мнительного человека, узнавшего, что наркоз может сократить его жизнь на несколько лет. Ведь у чаще всего у него просто нет выбора. Он вынужден ложиться на операцию, подвергая себя всевозможным рискам и невольно «отдавая наркозу» годы жизни, ведь в противном случае можно попросту умереть от болезни, которая не лечится консервативно.
Беседа с анестезиологом обычно проходит уже после того, как операция назначена и ее необходимость четко определена. И задачей специалиста по анестезии является успокоение пациента, устранение его ненужных страхов и настраивание на благополучный исход. Поэтому, когда пациент спрашивает анестезиолога, сколько лет жизни у него отнимет наркоз, врач может отшутиться, ответив: «А сколько вы планируете жить?» или что-то в этом духе. Но прямого ответа с конкретной цифрой от анестезиолога вряд ли можно добиться, потому что не в его интересах пугать пациента.

Другое дело – люди, сознательно решающиеся на хирургическое вмешательство. Обычно это пластика, направленная на решение эстетических, а не медицинских проблем. Тем, кто идет на это, врачи обязательно объясняют вред общего наркоза. И если у пациента есть патологии здоровья, но он все равно хочет новую грудь, нос или уши, анестезиолог вполне может припугнуть и сокращением жизни.
Очень сложно связывать какие-то заболевания, развившиеся после операции, именно с наркозом. Это в любом случае комплексное воздействие, в составе которого обязательно есть собственное отношение человека к своему здоровью и любовь к жизни. К тому же наркоз с каждым годом совершенствуется. Вернее, улучшаются составы наркотических смесей. Это более чистые вещества, которые оказывают минимальное воздействие на организм. Безусловно, вред есть, но выражать его в годах и вычитать их из жизни неправильно.
Опасен ли наркоз? Эксперт — о мифах и реальной медицинской практике | Здоровая жизнь | Здоровье
Как не умереть от наркоза? Так ли опасен лидокаин? Как работают современные анестетики? Правда  ли, что для обезболивания используются вещества, подобные яду кураре?
ли, что для обезболивания используются вещества, подобные яду кураре?
Всю правду про наркоз «АиФ» рассказал заведующий отделением анестезиологии и реанимации Городской клинической больницы № 1 им. Н. И. Пирогова Владислав Краснов.
Юлия Борта, АиФ»: В последнее время нередки случаи, когда люди умирают во время операции от анестезии в салонах красоты, в клиниках стоматологии. В Саранске погиб шестилетний ребёнок при удалении аденоидов, в Омске ещё один — во время лечения зубов. В прошлом году балетмейстер Мариинки скончался опять же в кресле стоматолога. Наркоз так опасен?
Владислав Краснов: Я вас уверяю: анестезия всегда повышает безопасность проведения операции и шансы пациента на выживание, если уж принято решение о хирургическом вмешательстве. У нас есть такой девиз: «Управляя, защищаю». Безопасность складывается из нескольких составляющих. Первая — это исключение всевозможного стресса, в том числе боли, страха, дискомфорта. Вторая — обеспечение комфортной работы хирурга. Тогда врач сделает операцию максимально качественно и в максимально сжатые сроки. И все это надо сделать таким образом, чтобы сохранить жизненно важные функции пациента: дыхание, сердцебиение, артериальное давление, выделительную функцию почек и т. д. Как это ни парадоксально, анестезиолог, обеспечивая безопасность проведения операции, использует средства чрезвычайно опасные. Несомненно, все наши препараты — это фактически яды, которые могут убить пациента при неправильном применении. Но раз пациент пришел к решению об оперативном вмешательстве, значит, оценены все риски: оперативного вмешательства, воздержания от него и анестезии.
— Как тогда объяснить случаи, когда люди гибнут от анестезии, в частности, лидокаином? Внезапно останавливается сердце, человек впадает в кому и умирает.
— Любая медицинская манипуляция не всегда может протекать гладко. Возможные осложнения описаны в аннотации к каждому медицинскому препарату и большинству изделий медицинского назначения. Задача медицинского персонала — это знать вероятные побочные эффекты и быть готовыми к их устранению, оказанию неотложной помощи. Проблема не в том, что препараты вызывают побочные эффекты. Проблема смертности в том, что иногда учреждения здравоохранения (часто коммерческие) не готовы к оказанию неотложной помощи: не имеют соответствующего реанимационного оборудования, обученного персонала. Есть и другой момент. Вы поймите: с анестезией лидокаином ежегодно проводят сотни, миллионы, а может, и миллиарды оперативных вмешательств. И статистика осложнений ничтожно мала. Однако вот эта рутинность применения препарата в атмосфере безопасности иногда «притупляет бдительность» врача. Представьте: человек выполнил 10 млн анестезий лидокаином и привык к тому, что все протекает хорошо. И вот впервые за многие-многие годы у его пациента развивается осложнение. Оно всем известно, описано в литературе. Но врач привык к тому, что этого не может быть, и не готов устранить осложнение. Основная причина смертности не в действии лекарственного препарата, а в бездействии или неверном действии того, кто его вводит.
— А это осложнение можно заранее предусмотреть? Скажем, как при аллергии есть аллергические пробы. Нельзя ли по аналогии проводить пробы анестетика, чтобы избежать анафилактического шока?
— Ужас аллергической (а чаще — анафилактической) реакции на анестезию в том, что предвидеть её крайне сложно. Часто эти реакции развиваются при первой встрече организма с аллергеном. Проведение кожных проб не всегда безопасно, потому что возникновение и сила анафилактической реакции не зависят от дозы аллергена. Проведение подобных аллергопроб само по себе опасно и никогда никого не защитит.
Увы, ежегодно пациенты погибают на операционных столах в связи с проведением анестезии. В США это 2,2 смерти на 1 млн манипуляций, в Европе — 7. Однако вот тут возникает вопрос: что является смертью именно от анестезии, а что — от иных причин? Марк Твен прекрасно говорил: «Цифры хороши, когда сам ими занимаюсь».
Приведу пример. Мы пользуемся миорелаксантами. В детстве все читали книги про индейцев, которые плевали стрелами, смоченными легендарным ядом кураре. Так вот формально препарат не особо претерпел изменения. Это по-прежнему курареподобный препарат, который при отсутствии искусственной вентиляции легких приводит к смерти пациента. Вопрос не в том, что это яд, а в его рациональном применении. Нельзя предвидеть все реакции. Надо знать действие лекарственного препарата, быть готовым к возможным осложнениям, информировать о них пациента, чтобы он принимал взвешенное решение о проведении операции и анестезии. Вот гарантия.
— Так как же тогда быть пациентам, чтобы не попасть в эту печальную статистику?
— Всё очень просто. Первое, в чем должен быть уверен пациент, — это то, что ему необходимо выполнить манипуляцию. Второе — он должен быть осведомлен о медицинском учреждении, его возможностях, коечном фонде, наличии специалистов, которые готовы оказать неотложную помощь, возможных осложнениях, о способах их устранения и профилактике. Можно по аналогии привести пример с выбором авиакомпании. Вы хотите полететь дешевле. При этом вам говорят: слушайте, самолет старый, но вообще летает. И вы делаете выбор, учитывая степень риска: стоит ли экономить? Так и в медицине. Например, вы живете в деревне Цветочная, где есть фельдшерско-акушерский пункт. И фельдшер вам говорит: «Я сделаю удаление родинки под местной анестезией, никаких проблем». Да, вроде рядом с домом, и фельдшер знакомый. А если задаться вопросами… Есть ли у фельдшера дефибриллятор? Кислород? А умеет ли фельдшер интубировать трахею? После этого вы можете принять решение пойти в другое медучреждение, где все это есть. Вот принципиальный момент.
— Я слышала, что дешевый лидокаин как раз и вызывает больше всего осложнений. Может, нужно просто использовать другие анестетики?
— Да, лидокаин — это сегодня один из самых опасных местных анестетиков. Местных, подчеркиваю. Лидокаину ведь уже больше 100 лет. Но он самый дешёвый и доступный. Мы это знаем и стараемся его использовать значительно меньше. Сейчас на рынке существует колоссальное количество более безопасных местных анестетиков, которые вызывают в десятки раз меньше осложнений, связанных с анафилаксией, нейротоксичностью, кардиотоксичностью. Другой вопрос, что они дороже, формы их применения другие, они не всегда доступны или медперсонал не знает об их существовании.
Вы зря так зацикливаетесь на лидокаине. Это мизер в общей статистике смертности по анестезиологическим причинам. Основная проблема другая: обеспечение безопасности дыхательных путей, правильная интубация трахеи, надежность наркозно-дыхательного оборудования, действие ингаляционных анестетиков. Есть методики операции, которые исключают возможность самостоятельного дыхания. Для этого нужно ввести те самые миорелаксанты, о которых я говорил, далее ввести в просвет трахеи интубационную трубку и подключить её к наркозно-дыхательному аппарату. Не всегда это бывает возможно. Сегодня это тоже весомая причина смертности во время анестезии. Мы с ней боремся. Бывают и другие причины.
Что касается современных препаратов, то сейчас предпочтение отдаётся анестетикам, которые действуют максимально коротко. Если раньше мы вводили лекарственные препараты, которые действовали 20-30 минут, то сегодня мы работаем с анестетиками, период полувыведения которых составляет 2 минуты. Специальное дозирующее устройство вводит препарат, и, как только его поступление в организм прекращается, он за минуты выводится, прекращается действие наркоза, пациент просыпается.
— Ваше мнение: под общей анестезией (наркозом) стоит лечить зубы? Или уж лучше потерпеть боль, зато живым выйти?
— Каждому методу есть свое применение. Конечно же, в рутинной стоматологии, когда речь идет о пломбировании, чистке зубного камня, косметических процедурах и т. д., общая анестезия не требуется. Однако регионарная анестезия в виде блокад оправдана. Не все пациенты могут переносить дискомфорт, связанный с введением местного анестетика.
Большой вопрос: готовы ли стоматологические клиники предоставить эту услугу в безопасном ее виде? Могу сказать одно: пациенту ни при каких обстоятельствах не должно быть больно, он не должен испытывать стресс. Стресс рождает болезнь или усиливает её. Когда пациент находится в состоянии комфорта, он не боится врача, доверяет ему и готов с ним сотрудничать. Если человек боится боли, он будет избегать лечения и тянуть с визитом к врачу до последнего. И возникают запущенные, а то и неизлечимые случаи. Когда к нам в больницу приходят люди с флегмоной дна полости рта и шеи (гнойное воспаление в мягких тканях), нередко выясняется, что причиной её стал кариозный зуб. Но пациент боялся пойти к стоматологу и довёл себя до того, что ему уже требуется срочная операция, иначе он может погибнуть. Ведь гной разъедает ткани, инфекция попадает в кровь и распространяется по всему организму.
— Возможны ли какие-то неприятные эффекты после наркоза?
— Да. Бывает остаточное действие лекарственных препаратов, которое несвоевременно распознаны персоналом. Вот помните, я говорил про препарат, который имеет курареподобный эффект? Если пациента преждевременно экстубировать, то есть извлечь трубку из трахеи, отлучить его от респиратора, он может погибнуть от гипоксии (нехватки кислорода и, как следствие, угнетения сознания). Потому что у него ещё не восстановился мышечный тонус, он ещё не может самостоятельно дышать. Это явление называется рекурарезацией. Это самая опасная ситуация после извлечения трубки из трахеи. Чтобы этого не допустить, в цивилизованных клиниках существуют так называемые «палаты пробуждения». В них за пациентами, которые подверглись введению курареподобных препаратов, продолжают следить анестезиолог и медсестра-анестезист, готовые оказать неотложную помощь. Сегодня есть антидоты, которые блокируют действие курареподобных препаратов. Если необходимо, чтобы пациент быстрее проснулся, ему вводится такой лекарственный препарат. И действие курареподобного яда, который мы ввели для того, чтобы он не дышал, моментально прекращается.
— После наркоза бывают проблемы с печенью?
— Раньше, лет 25 назад, мы действительно использовали препараты, которые были, по сути, гепатотропными ядами (фторотан). И их передозировка или регулярное применение не лучшим образом сказывались на печеночной функции пациента и ещё в большей степени — персонала. Ведь пациент один раз за всю жизнь мог подвергнуться операции, а у специалиста-анестезиолога в день их бывает несколько. Сегодня в рутинной практике мы не применяем подобные лекарства. Современные препараты настолько безопасны, что мы перестали защищать воздух рабочей зоны. Хотя мы по-прежнему сегодня работаем в условиях ионизирующего излучения в операционной. Однако мы осознанно идем на этот риск, чтобы реализовать свою самую главную задачу, ради которой мы все шли в профессию: лечить людей. Наши предшественники испытывали на себе вакцины от оспы и чумы, и опасность их работы была несоизмеримо выше, чем у нас.
— Говорят, что самая опасная анестезия спинальная, когда блокируется спинной мозг.
— Конечно, мы сталкиваемся с осложнениями, но крайне редко. К примеру, в Первой городской больнице на 7,5 тыс. спинальных анестезий в год случается всего 3 осложнения. Это говорит о том, что эта методика чрезвычайно безопасна и рутинна. Мы работаем очень тонкими иглами диаметром с три волоса, которые не травмируют твердую мозговую оболочку. Хотя бывают грозные осложнения: эпидуральные гематомы, повреждения вещества спинного мозга, ранения корешка нерва. Но это случается чрезвычайно редко. И не всегда их наступление связано с квалификацией врача. Объясню, почему. Методика является слепой. Врач приблизительно ориентируется, куда ввести иглу. А у каждого пациента есть свои анатомические особенности. Мы, конечно, можем их уточнить, выполнив, например, магнитно-резонансную томографию. Но это чрезвычайно дорогой метод. Если мы начнем рутинно проверять всех наших больных таким способом, то встретим в первую очередь негодование наших пациентов. Они справедливо возмутятся: «Ребята, мы же хотим просто прооперировать геморрой, а вы нас загнали в магнитно-резонансный томограф?!» Здесь опять же главное — это вовремя распознать развившееся осложнение и предпринять все для его устранения.
— Правда ли, что во время наркоза пациент видит галлюцинации, кошмары или, наоборот, свет в конце тоннеля?
— Как человек, который многократно находился по обе стороны операционной занавески, будучи и пациентом, и врачом, могу сказать, что страшные видения, как и свет в конце тоннеля или ощущение, что человек сам наблюдает со стороны за операцией, по сути, навязаны извне. Да, многие из препаратов, которые мы применяем, являются, по сути, потенцирующими галлюцинации, видения, яркие сновидения. Но у современных анестетиков такой побочный эффект минимален. Если пациент заснул в спокойном состоянии (для этого могут вводиться специальные препараты-анксиолитики, снимающие тревожность и страх), то страшных сновидений точно не будет.

